Bältros (herpes zoster)
Bältros orsakas av reaktivering av varicella-zostervirus i sensoriska nervrötter. Incidensen av bältros ökar från 50 års ålder och risken för postherpetisk neuralgi är tydligt kopplad till ålder över 65 år.
Shingrix är ett avdödat vaccin som är andra generationens vaccin mot bältros. Vaccinet är godkänt från 18 års ålder, men användningsområdet är i första hand den äldre populationen samt immunsupprimerade baserat på risken för bältros och postherpetisk neuralgi. Eftersom Shingrix är ett avdödat vaccin kan det användas även vid nedsatt immunförsvar.
Vaccinet ges i två doser med två månaders mellanrum. Vid vaccination efter genomgången bältros bör man vänta åtminstone sex månader, eftersom en genomgången infektion ger naturlig boostring. Patienter som har vaccinerats med det tidigare bältrosvaccinet Zostavax (nu avregistrerat) kan vaccineras med Shingrix tidigast ett år efter senaste vaccination. Två doser Shingrix ges oavsett tidigare vaccination med Zostavax eller genomgången bältros.
Studier har visat att Shingrix har hög skyddseffekt gällande att förebygga bältros och postherpetisk neuralgi även hos äldre.
Folkhälsomyndigheten har bedömt att vaccination mot bältros inte uppfyller Smittskyddslagens krav för att kunna omfattas av ett nationellt program, men har gett en vägledning till regionerna med rekommendationer om vilka patienter som skulle ha medicinsk nytta av bältrosvaccination. Detta innefattar:
- Vuxna personer med immunbrist orsakad av sjukdom eller läkemedelsbehandling.
- Personer som är 65 år och äldre.
NT-rådet (Rådet för nya terapier) rekommenderar att regionerna inte finansierar generell vaccination med Shingrix. Shingrix finns dock tillgängligt på en del vaccinationsmottagningar inom regionen i de fall patienten själv önskar och kan bekosta vaccination. Däremot öppnar NT-rådet upp för att Shingrix kan ordineras till svårt immunsupprimerade patienter via sjukhusanknuten verksamhet som del av gällande vårdprogram för vissa grupper (ex. organtransplanterade). Observera att detta är efter individuell bedömning av behandlande läkare.
Covid-19
Se regional rutin Vaccination mot covid-19, rutin för samordning för information om det praktiska genomförandet.
Rekommendationer om vaccination mot covid-19
För personer med hög ålder eller andra riskfaktorer kan covid-19 bli allvarligt och därför rekommenderas dessa grupper årlig vaccination på hösten. De enstaka patienter som bedöms ha skäl till vaccination mot covid-19 under andra delar av året ska kunna erbjudas detta, se sidan Vaccination mot covid-19 på Vårdgivarwebben.
För personer med måttlig eller allvarlig immunbrist finns särskilda rekommendationer, se stycket Personer med nedsatt immunförsvar nedan.
Riskgrupper som rekommenderas årlig vaccination
- Alla personer som är 75 år och äldre.
- Personer som är 65 år och äldre och har dagliga omsorgsinsatser i hemmet, till exempel via hemtjänst eller på SÄBO. Personer som enbart har hjälp med matleveranser eller städning omfattas inte.
- Personer som är 50–74 år med någon av följande underliggande sjukdomar eller tillstånd som ökar risken för svår covid-19:
-
- Hjärt- och kärlsjukdom inklusive stroke (hypertoni som enda diagnos ingår ej).
- Kronisk lungsjukdom såsom KOL eller svår instabil astma.
- Diabetes mellitus typ 1 och 2.
- Leversvikt.
- Njursvikt.
- Nedsatt immunförsvar på grund av läkemedelsbehandling eller immunhämmande sjukdom eller tillstånd, till exempel blodcancersjukdomar, njursvikt eller Downs syndrom.
- Sjukdomar eller tillstånd som leder till nedsatt lungfunktion eller försämrad hostkraft och sekretstagnation (till exempel extrem fetma, neuromuskulära sjukdomar eller en flerfunktionsnedsättning).
-
- Personer 18–49 år med nedsatt immunförsvar på grund av läkemedelsbehandling eller immunhämmande sjukdom/tillstånd, inklusive njursvikt och Downs syndrom.
- Personer som inte omfattas av rekommendation enligt definitionen ovan, men har en svår grundsjukdom eller tillstånd som gör att covid-19 riskerar att få ett allvarligt förlopp, rekommenderas vaccination mot covid-19 oavsett ålder. Exempel på sådan sjukdom kan vara svår lungsjukdom eller uttalad skörhet på grund av omfattande samsjuklighet eller flerfunktionsnedsättning. Läkarbedömning kan behövas för att identifiera dessa personer.
Åldersgränser i rekommendationen avser den ålder som uppnås innevarande år. En rekommendation för vuxna gäller från 18-årsdagen.
Dosering och intervall
Vaccinationen innefattar en dos oberoende av tidigare givna doser. Personer med nedsatt immunförsvar, till exempel stamcellstransplanterade, kan rekommenderas grundvaccination av sin behandlande läkare, se stycket Personer med nedsatt immunförsvar nedan.
Tillgängliga vaccin
Från december 2025 finns två covid-vaccin tillgängliga i Sverige, Comirnaty LP.8.1 samt Bimervax LP.8.1.
- Comirnaty LP.8.1 är ett mRNA-vaccin som är godkänt från 6 månaders ålder. Det är godkänt för vaccination av gravida. Comirnaty finns i tre styrkor:
-
- 3 µg för barn 6 månader–4 år.
- 10 µg för barn 5–11 år.
- 30 µg för personer från 12 år.
-
- Bimervax LP.8.1 är ett proteinbaserat vaccin som är godkänt från 12 års ålder, men som rekommenderas först från 31 års ålder. På grund av begränsad vaccintillgång ges Bimervax i huvudsak till de personer som inte kan få mRNA-vaccin. Se även sidan Vaccination mot covid-19 på Vårdgivarwebben för information om vilka vårdcentraler som kan erbjuda Bimervax.
Genomgången infektion och vaccination
Personer som rekommenderas en dos vaccin under hösten 2025 kan avstå vaccination om de har haft bekräftad covid-19 efter 1 september 2025.
Personer med nedsatt immunförsvar
Personer med måttlig eller allvarlig immunbrist (på grund av sjukdom eller behandling) riskerar både allvarlig och långvarig sjukdom i covid-19 och får inte samma goda effekt av vaccination som personer med normalt fungerande immunförsvar. I de fall behandlande läkare bedömer att grundvaccination är indicerad rekommenderas ett schema med tre primärdoser med en månads intervall, följt av en första påfyllnadsdos minst 3 månader efter tredje primärdosen. För mer information, se Folkhälsomyndighetens vägledning om vaccinationsschema och uppföljning av immunsvar till personer 18 år och äldre med allvarlig immunbrist.
Barn och unga
Den 1 november 2022 upphörde Folkhälsomyndighetens rekommendation om allmän vaccination mot covid-19 av barn under 18 år. Barn har generellt en lägre risk än vuxna att drabbas av allvarlig covid-19.
Svenska Barnläkarföreningen (BLF) rekommenderar att vaccination av barn under 18 år sker efter individuell bedömning av ansvarig läkare. Se Rekommendationer för vaccination mot covid-19 för särskilda grupper av barn från Svenska Barnläkarföreningen.
Vaccination för personer som inte omfattas av rekommendation
Personer som inte omfattas av rekommendationer enligt ovan kan erbjudas vaccination förutsatt att ingen vaccinbrist eller undanträngning av riskgrupper riskeras. Läkarordination krävs och stickavgift tas ut.
Samvaccination med vaccin mot covid-19
- Comirnaty (mRNA-vaccin) kan ges samtidigt med ett eller flera andra inaktiverade och levande försvagade vacciner. Det betyder att vaccin mot influensa, covid-19 och pneumokocker kan ges oberoende i tid av varandra, förutsatt att patienten känner sig pigg och inte har pågående biverkningar från (eventuell) föregående dos.
- Bimervax (proteinbaserat vaccin) är ett avdödat adjuvanterat vaccin som ska administreras intramuskulärt. Eftersom det är ett nyligen godkänt vaccin bör det inte ges tillsammans med andra vacciner, för att undvika oklarhet kring biverkningar. Det är lämpligt att låta det gå minst sju dagar mellan vaccinationerna.
Vid samvaccination bör man alltid beakta att biverkningarna av respektive vaccin, oavsett vaccintyp, kan adderas och sammanfalla i tid. Detta saknar oftast betydelse, men kan vara viktigt att beakta vid vaccination av gravida eller sköra individer som är känsliga för exempelvis feberreaktioner. Att samvaccinera med mer än sammanlagt två vaccin rekommenderas generellt inte till gravida eller sköra individer.
Länkar
Rekommendationer för vaccination mot covid-19 (Folkhälsomyndigheten).
Difteri
Difteri orsakas av bakterien Corynebacterium diphteriae och sprids mellan människor vid nära kontakt. Vid smitta får man som regel en svalginfektion. Denna kan ibland bli svår, med tjocka beläggningar som kan ge svårigheter att andas, så kallad "äkta krupp". Även huddifteri förekommer, denna form av difteri har setts hos en del svenska tropikresenärer. Bakterien kan vara toxinbildande och orsaka allvarliga skador på hjärta, njurar och nervsystem.
Förbättrad hygien och allmän vaccination har gjort att difteri är en sällsynt sjukdom i Sverige idag, men dödligheten är 5–10 % för de som drabbas. Konstaterade och misstänkta fall ska anmälas till Smittskyddet.
Vaccination infördes i Sverige redan under 40-talet, men vaccination i större skala gavs från 1953 (i kombination med vaccin mot stelkramp och kikhosta). Difterivaccin ingår i kombinationsvaccin som ges i barnvaccinationsprogrammet, se Tabell 23.1 i delkapitel Barnvaccinationsprogrammet. För att upprätthålla fullgott skydd ska vaccinationen boostras var tjugonde år.
Barn som inte har följt det svenska barnvaccinationsprogrammet ska erbjudas kompletterande doser enligt Folkhälsomyndighetens Vaccination av barn och ungdomar – Vägledning för vaccination enligt föreskrifter och rekommendationer.
Även vuxna som bedöms sakna skydd mot difteri ska erbjudas vaccination. På grund av brist på monovalenta vacciner mot difteri och stelkramp har Folkhälsomyndigheten tagit fram särskilda rekommendationer för grundvaccination av vuxna, se Rekommendationer för grundvaccination av vuxna mot difteri och stelkramp (Folkhälsomyndigheten 2017, uppdaterad 2023).
För information om tillgängliga och upphandlade vaccin, se Rekommenderade vacciner.
Haemophilus influenzae typ b (Hib)
Hib kan orsaka bihåle-, öron- och lunginflammation samt epiglottit. Den kan också orsaka allvarliga infektioner som meningit och sepsis, särskilt hos barn < 5 år. Hib var den vanligaste orsaken till meningit och epiglottit hos barn innan vaccinationen infördes 1993.
Hib-vaccin ingår i kombinationsvaccinen i barnvaccinationsprogrammet som ges vid 3, 5 och 12 månaders ålder.
Vaccin mot Hib heter Act-Hib och kan bli aktuellt vid vissa typer av immunbristtillstånd. Behov av vaccination bedöms av behandlande läkare.
Hepatit A
Hepatit A är i huvudsak en oral smitta från kontaminerade livsmedel och vatten. Genomgången infektion ger livslång immunitet och kronisk hepatit A förekommer inte.
Följande grupper löper ökad risk för hepatit A:
- Personer som reser till eller lever i länder där det finns ökad risk för hepatit A.
- Personer som bor med någon som har hepatit A.
- Personer som har oral-/analsex med någon som har hepatit A.
- Injektionsmissbrukare.
Vaccin mot hepatit A är avdödade och ger mycket gott skydd mot sjukdom. Redan två veckor efter första dosen uppnås bra skydd mot sjukdom. För långvarigt skydd krävs en andra dos efter 6–12 månader och därefter beräknas skyddseffekten vara minst 25 år.
Postexpositionsprofylax vid hepatit A-exponering
Vaccination som profylax vid känd exponering för hepatit A-smitta ger gott skydd och kan i de flesta situationer ersätta immunglobulin. Vaccination ska då ges snarast och senast två veckor efter exponering. Se Skydd mot hepatit A – Pre- och postexpositionsprofylax med vaccin och immunglobulin (Folkhälsomyndigheten) samt Smittskyddsblad för Hepatit A.
Hepatit B
Hepatit B-vaccin ingår inte i det allmänna barnvaccinationsprogrammet, men erbjuds sedan 2016 till alla barn i Sverige eftersom kombinationsvaccin utan hepatit B-komponent saknas.
För fullgott skydd krävs tre doser. I normalfallet ges två doser med en månads mellanrum följt av en dos efter 6–12 månader. Vid känd nylig exponering används snabbvaccinationsschema enligt Figur 23.3. Skyddseffekten bedöms vara långvarig.
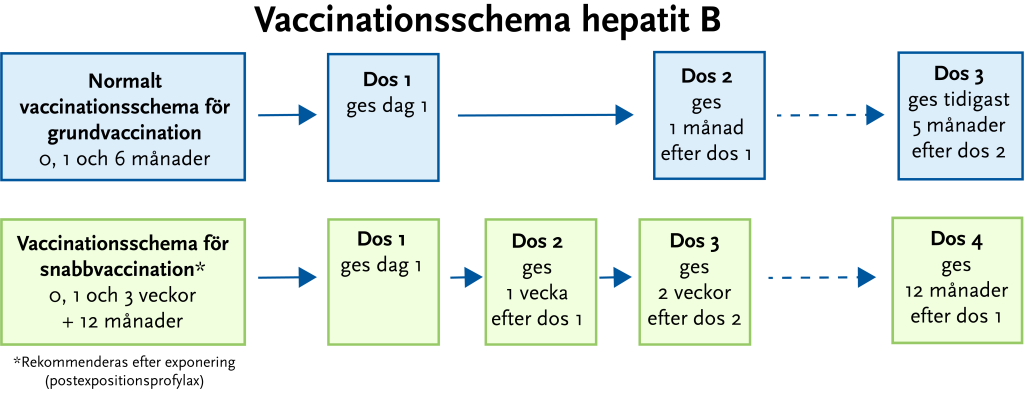
Postexpositionsprofylax vid hepatit B-exponering
Postexpositionsprofylax mot hepatit B kan bli aktuell vid exponering för blod (till exempel stickskada, i.v. missbruk) eller vid sexuell exponering. Personer som har tagit tre doser vaccin mot hepatit B tidigare och där skyddande titer (> 10 IU/L) har påvisats de senaste tio åren kan avstå vaccination. Utan påvisad skyddande titer de senaste tio åren, oavsett vaccinationsstatus, rekommenderas att en vaccindos ges så snart som möjligt efter exposition. Ovaccinerade och ej fullständigt vaccinerade individer ska fullfölja snabbvaccination enligt schemat ovan. För ytterligare vägledning, se nedanstående länkar:
- Blodsmitta under Smittskydd Hallands sidor på Vårdgivarwebben.
- Folkhälsomyndighetens Rekommendationer för profylax mot hepatit B (profylax med vaccin och immunoglobulin – före och efter exposition).
Vaccination mot hepatit B som preexpositionsprofylax rekommenderas till följande grupper:
- Personer som injicerar droger.
- Män som har sex med män.
- Personer med kronisk hepatit C.
- Personer med hiv.
- Personer med njursvikt och/eller i aktiv uremivård (njurtransplantation och dialysvård).
- Sexualpartner till person med hepatit B.
- Familjemedlemmar till person med hepatit B.
- Barn upp till 18 år med ursprung från medel- eller högendemiska länder, se Riskländer avseende hepatit B (Folkhälsomyndigheten).
- Föräldrar och syskon till adoptivbarn från medel- eller högendemiska länder.
- Barn och personal i barnomsorg där det finns barn med hepatit B.
- Vårdtagare inom omsorgsverksamhet som kommer i kontakt med personer med hepatit B.
Barn till mödrar med hepatit B
Barn som föds till mödrar med känd hepatit B vaccineras direkt efter födseln på BB. Vid hög smittsamhet hos modern ges även immunglobulin mot hepatit B till barnet, se rutin Hepatit B – Handläggning på infektionsmottagningen (intern länk). Smittsamhetsgrad avgörs av behandlande infektionsläkare. En månad senare får barnet en andra dos hepatit B-vaccin via respektive barnmottagning. Därefter vaccineras barnet med DTP-polio-Hib-HepB-vaccin vid 3, 5 och 12 månaders ålder som övriga barn. Barnet kontrolleras vid 13 månaders ålder med anti-HBs, anti-HBc och HBsAg för att säkerställa att inte barnet smittats och att vaccinationsskydd finns. Se Barn- och ungdomsklinikens vårdriktlinje Hepatit B och C (neonatalogi) (intern länk).
Yrkesgrupper
Vissa yrkesgrupper inom hälso- och sjukvård, tandvård och kriminalvård rekommenderas vaccination. Det är arbetsgivarens ansvar att bedöma smittriskerna på arbetsplatsen och att vid behov erbjuda och bekosta vaccination (AFS 2018:4). Följande rekommendationer gäller inom Region Halland: Hepatit B-vaccinationer för medarbetare (intern länk).
HPV – Humant papillomvirus
HPV är en grupp av över 200 olika virustyper som kan orsaka vanliga hudvårtor, könsvårtor (kondylom) och där några typer även orsakar cancer i livmoderhals, könsorgan, anus och svalg. HPV-vaccin ger över 90 % skydd mot de HPV-typer som ingår i Gardasil 9 om personen inte blivit smittad med dessa typer innan man blev vaccinerad.
Vaccination mot HPV inom barnvaccinationsprogrammet
Sedan 2012 har fyrvalent HPV-vaccin (Gardasil) erbjudits till flickor i barnvaccinationsprogrammet i årskurs 5 eller 6. Sedan hösten 2020 ingår niovalent HPV-vaccin (Gardasil 9) i barnvaccinationsprogrammet och erbjuds till alla barn i årskurs 5. Barn som har påbörjat vaccination med ett annat vaccin kan fortsätta vaccinationsserien med Gardasil 9. Inga extra doser behöver ges utan bara saknade doser kompletteras. Kompletterande vaccination ska erbjudas alla flickor upp till 18 års ålder samt pojkar födda 2009 och senare och ska ske inom Elevhälsans medicinska insats (EMI).
Vaccination mot HPV utanför barnvaccinationsprogrammet
Till och med 30 juni 2025 erbjöds kvinnor födda 1994–1999 gratis vaccin mot HPV via Kvinnohälsovården. Detta inom ramen för en nationell studie, som nu är avslutad.
Sedan december 2024 finns Folkhälsomyndighetens Rekommendationer om vaccination mot humant papillomvirus (HPV). Rekommendationerna om HPV-vaccination omfattar alla personer till och med 26 år, oavsett kön, som inte tidigare vaccinerat sig mot HPV och som inte längre omfattas av barnvaccinationsprogrammet.
Ett regionalt beslut angående kostnadsfrihet för vaccination utifrån rekommendationen har fattats i Region Halland i mars 2025. Sedan hösten 2025 pågår en kampanj för att erbjuda målgruppen vaccination. Vaccination erbjuds avgiftsfritt via vårdcentral till alla som omfattas av rekommendationen. För mer information se Vaccination mot humant papillomvirus (HPV) på Vårdgivarwebben.
Dosering HPV-vaccin
- För personer 9–26 år ges HPV-vaccin i tvådosschema, med minst 6, men gärna 12, månader mellan doserna.
- Från 27 års ålder samt till barn och vuxna med nedsatt immunförsvar används ett tredosschema. Då bör intervallet mellan de två första doserna vara 1–2 månader och intervallet mellan dos två och dos tre minst 3 månader.
Se även Folkhälsomyndigheten: Vaccin mot humant papillomvirus (HPV) och delkapitel Barnvaccinationsprogrammet. För mer information om HPV, gynekologisk cellprovtagning och livmoderhalscancer, se kapitel Gynekologi, Vaccination och cellprovtagning mot humant papillomvirus (HPV).
Angående ordinationsrätt för HPV-vaccin, se §9 i föreskriften HSLF-FS 2018:43 om behörighet för sjuksköterskor att förskriva och ordinera läkemedel.
Influensa
Influensavaccination syftar till att skydda personer med ökad risk för allvarlig sjukdom.
Folkhälsomyndighetens rekommendationer om årlig vaccination mot säsongsinfluensa baseras på kunskap om vilka tillstånd som innebär ökad risk för allvarlig sjukdom.
Följande grupper rekommenderas vaccination mot influensa
- Personer 65 år och äldre.
- Gravida efter graviditetsvecka 12. Alla gravida rekommenderas vaccination efter vecka 12 under höst-/vintersäsongen för skydd under framförallt senare delen av graviditeten. Gravida med ytterligare riskfaktorer (se nedan) kan vaccineras även före graviditetsvecka 13.
- Alla personer från sex månaders ålder med följande sjukdomar eller tillstånd:
-
- Hjärt- och kärlsjukdom inklusive stroke.
- Kronisk lungsjukdom, såsom KOL och svår/instabil astma.
- Andra tillstånd som leder till nedsatt lungfunktion eller försämrad hostkraft och sekretstagnation (till exempel extrem fetma, neuromuskulära sjukdomar eller flerfunktionshinder).
- Lever- eller njursvikt.
- Diabetes mellitus typ 1 och 2.
- Tillstånd som innebär nedsatt immunförsvar på grund av sjukdom eller behandling, inklusive personer med Downs syndrom.
- Annan sjukdom eller annat tillstånd med nedsatt allmäntillstånd, där influensa orsakar allvarligt vårdförlopp. Exempel kan vara demens, psykisk sjukdom eller skadligt alkohol- eller drogbruk som orsakat nedsatt hälsotillstånd.
-
- Hushållskontakter, både barn och vuxna, till personer med kraftigt nedsatt immunförsvar (exempelvis stamcellstransplanterade, patienter med akuta leukemier eller T-cellsdefekter och vissa organtransplanterade). Genom att vaccinera individens hushållskontakter (både barn och vuxna) förstärks skyddet för individen med nedsatt immunförsvar indirekt genom att risken för smitta i hushållet minskar.
- Personal inom vård och omsorg som arbetar nära patienter och omsorgstagare med ökad risk för allvarlig influensa. Minskad influensaförekomst bland vård- och omsorgspersonalen innebär en minskad smittrisk för patienter och omsorgstagare som riskerar allvarlig sjukdom i influensa. Vaccination är särskilt viktig för personal som arbetar nära personer med kraftigt nedsatt immunförsvar.
För beskrivning av det praktiska utförandet, se den regionala rutinen Vaccination mot säsongsinfluensa.
Influensavaccinval vuxna
Till vuxna, med undantag för de grupper som nämns nedan, rekommenderas under 2025/2026 det avdödade influensavaccin Fluarix, som är ett trivalent äggodlat vaccin. För mer information om Fluarix och kontraindikationer, se FASS. Vaccination rekommenderas varje år eftersom skyddet endast varar cirka sex månader.
Observera! Influensasäsongen sträcker sig normalt från november till april och vaccindoser bör sparas för vaccination av invånare i medicinska riskgrupper som tillkommer även under den senare delen av säsongen. Exempel på sådana riskgrupper är gravida och personer som har nytillkommen medicinsk orsak (till exempel nyinsatt immunsuppressiv behandling eller nydebuterad sjukdom som innebär ökad risk för svår influensa).
Skyddseffekten av vaccinet är sämre hos äldre och patienter med vissa kroniska sjukdomar, men även om vaccinet i dessa grupper inte skyddar helt mot insjuknande så ger det skydd mot allvarlig sjukdom och död.
Äldre inom SÄBO och hemsjukvård
Förstärkt influensavaccin erbjuds till personer som är 65 år och äldre och bor på SÄBO eller har hemsjukvård. I Halland är högdosvaccinet Fluad upphandlat till denna grupp. Fluad är ett trivalent äggodlat vaccin. Syftet med att använda ett förstärkt vaccin till de allra sköraste äldsta är att optimera immunsvaret hos denna grupp som annars löper risk för svår influensa. För mer information om Fluad, inklusive kontraindikationer, se FASS.
Influensavaccinval barn
Barn och ungdomar
Till barn med sjukdom som innebär ökad risk för svår influensa rekommenderas från 2–18 år i första hand det nasala influensavaccinet Fluenz. Vaccinet innehåller levande försvagat virus och är kontraindicerat till barn och ungdomar med immunsuppression och/eller svår astma under kontinuerlig inhalationsbehandling med steroid. Fluenz bedöms ge ett likvärdigt skydd mot säsongsinfluensa som det avdödade vaccinet. Till tidigare aldrig influensavaccinerade barn ges en andra dos efter minst fyra veckor. Kontraindikationer för Fluenz återfinns i FASS.
För barn mellan 6 månader –2 år eller barn som inte kan vaccineras med ett levande vaccin rekommenderas det avdödade influensavaccinet Fluarix (kan ges från sex månaders ålder). Till tidigare aldrig influensavaccinerade barn under nio år ges en andra dos efter minst fyra veckor. Om indikation för vaccination föreligger för barn före sex månaders ålder kan familjemedlemmar vaccineras istället.
Samvaccination med andra vaccin
- Standardvaccinet Fluarix kan ges samtidigt med ett eller flera andra inaktiverade och levande försvagade vaccin. Till exempel kan vaccin mot influensa, mRNA-vaccin mot covid-19 och vaccin mot pneumokocker ges i tid oberoende av varandra, förutsatt att patienten känner sig pigg och inte har pågående biverkningar från (eventuell) föregående vaccin. Detta gäller både för barn och vuxna.
- Det förstärkta vaccinet Fluad kan ges samtidigt med ett annat inaktiverat eller levande försvagat vaccin.
- Nyligen godkända vacciner eller vacciner där erfarenhet av samvaccination är begränsad bör inte ges med andra vacciner, inklusive influensavaccin. Se avsnitt Samvaccinationer, interaktioner och intervall i delkapitel Inledning – Allmän del.
Vid samvaccination bör man alltid beakta att biverkningarna av respektive vaccin, oavsett vaccintyp, kan adderas och sammanfalla i tid. Detta saknar ofta betydelse, men kan vara viktigt att beakta vid vaccination av gravida eller sköra individer som är känsliga för exempelvis feberreaktioner. Att samvaccinera med mer än sammanlagt två vaccin rekommenderas generellt inte till gravida eller sköra individer.
Länkar
Folkhälsomyndighetens Rekommendationer om influensavaccination till riskgrupper.
Folkhälsomyndighetens Nya vacciner mot säsongsinfluensa (2021).
Läkemedelsverkets behandlingsrekommendation Behandling och profylax vid influensa (2022), innefattar både behandling och profylax mot influensa.
Folkhälsomyndighetens Vägledning för vaccination av personal inom vård och omsorg (uppdaterad 2023).
Kikhosta (pertussis)
Hos de allra yngsta spädbarnen kan kikhosta bli en allvarlig och livshotande sjukdom. Vaccin mot kikhosta ingick inte i barnvaccinationsprogrammet mellan 1979 och 1996, men ingår sedan 1996 åter i programmet. Immuniteten efter både vaccination och genomgången sjukdom avtar med tiden, vilket innebär att sjukdomen förekommer både hos tonåringar och vuxna, med risk för spridning till spädbarnen. Skyddet efter vaccination avtar markant redan efter fem år, medan immunitet efter infektion varar i ca 15 år.
Separat vaccin mot pertussis finns inte att tillgå, men kikhostekomponent ingår i kombinationsvaccin dTp (difteri, tetanus, pertussis). För att öka immuniteten mot pertussis i samhället bör kombinationsvaccin dTp användas vid booster mot stelkramp t.ex. i samband med sårskada.
Rekommendation om vaccination av gravida mot kikhosta
Sedan augusti 2022 rekommenderar Folkhälsomyndigheten vaccination mot kikhosta för alla gravida. Syftet är att skydda de allra yngsta spädbarnen mot svår sjukdom genom att antikroppar från modern överförs via moderkakan.
Tidpunkt för vaccinationen
Vaccinationen rekommenderas från graviditetsvecka 16 och för att säkerställa skydd även till barn som föds prematurt bör vaccination ges tidigt under andra trimestern.
Vid vaccination sent i graviditeten (mindre än ett par veckor före förlossningen) hinner inte antikroppar överföras till barnet. Däremot kan det ändå vara värt att vaccinera en kvinna i sen graviditet eftersom hon själv får skydd mot kikhosta.
Vaccination rekommenderas vid varje graviditet
Vid vaccination mot kikhosta kvarstår tillräckliga antikroppsnivåer för överföring via moderkaka till barn enbart under kort tid, vilket innebär att förnyad vaccination rekommenderas vid varje graviditet. Detta oavsett tidsintervall från eventuella tidigare vaccinationsdoser. Upprepade doser kan innebära risk för ökade lokala biverkningar, men är ändå motiverat för att säkerställa skydd för barnet.
Val av vaccin
Eftersom det inte finns separat vaccin med enbart antigen mot kikhosta rekommenderar Folkhälsomyndigheten kombinationsvaccin med difteri och stelkramp. Bland kombinationsvaccinen är det endast Boostrix och Triaxis som har indikationen passivt skydd mot kikhosta hos spädbarn när modern vaccinerats under graviditet. Triaxis är upphandlat för Region Halland på indikationen.
Angående ordinationsrätt för kikhosta, se §9 i föreskriften HSLF-FS 2018:43 om behörighet för sjuksköterskor att förskriva och ordinera läkemedel.
Samvaccination
Vaccin mot kikhosta är ett avdödat vaccin och kan därmed ges samtidigt som eller oberoende av andra vacciner om behov finns. Att samvaccinera med mer än sammanlagt två vaccin rekommenderas inte till gravida.
Meningokocker
Meningokocker är relativt vanligt förekommande i svalget hos helt friska personer och bara en mycket liten andel av de som smittas blir sjuka. Smitta sprids via saliv genom nära kontakt och den som smittas kan insjukna i allvarlig hjärnhinneinflammation och sepsis. Sjukdomsförloppet är ofta mycket snabbt och brukar ge feber, svår huvudvärk, kräkningar och nackstelhet.
Meningokocker grupp A, B, C, Y och W-135 är de vanligaste typerna vid sjukdom. För kombinationen A, C, Y och W-135 finns konjugatvaccinerna Nimenrix och Menveo som är godkända från sex veckors respektive två års ålder. Det finns även vaccin mot grupp B-meningokocker; Bexsero med indikation från två månaders ålder och Trumenba som kan ges från tio års ålder. Trumenba tillhandahålls inte för närvarande.
Vaccin rekommenderas till personer som ska resa till områden med pågående utbrott, vid sjukvårdsarbete i högendemiskt land och vid långtidsvistelse med nära kontakt med befolkningen i högendemiska områden. Inför Hajj, pilgrimsfärden till Saudiarabien under en särskild period, krävs vaccination mot meningokocksjukdom av typerna A, C, Y och W-135. Även inför Umrah (pilgrimsresa till Mecka som utförs när som helst på året) kan intyg om vaccination krävas. Resenären ansvarar för att inför en sådan resa eftersöka eventuella krav på vaccinationer och bekosta denna själv. För övriga länder avgörs valet av vaccin av den aktuella epidemiologiska situationen och rekommendationen i landet.
I Sverige är vaccination aktuell i vissa utbrottssituationer, till personer med särskilda immunbrister och splenektomerade.
Vaccination av splenektomerade
Splenektomerade bedöms löpa en viss ökad risk för invasiv meningokocksjukdom och rekommenderas därför vaccination. Risken är högst hos barn och ungdomar, vilket avspeglas i rekommendationerna nedan.
Vid medfödd eller funktionell aspleni (såsom vid sicklecellanemi) rekommenderas vaccination enligt samma schema som för splenektomerade. Mjältembolisering istället för splenektomi till följd av trauma innebär att endast en mindre del av mjältens funktion försvinner och vaccination bedöms ej indicerat. Om mjältembolisering däremot sker av medicinsk orsak (ex. vid uttalad trombocytopeni) förloras en del av mjältens funktion och vaccination bör då övervägas beroende på kvarvarande mjältfunktion.
Vaccination avslutas senast 14 dagar före splenektomi eller påbörjas tidigast 14 dagar efter ingreppet. Vid risk för fördröjd vaccination kan vaccinationen påbörjas innan patienten lämnar sjukhuset, även tidigare än 14 dagar efter operationen.
Vaccinationsschema inför och efter splenektomi
Se Figur 23.4 nedan. För rekommendationer om vaccination mot pneumokocker inför och efter splenektomi, se avsnitt Pneumokocker nedan.
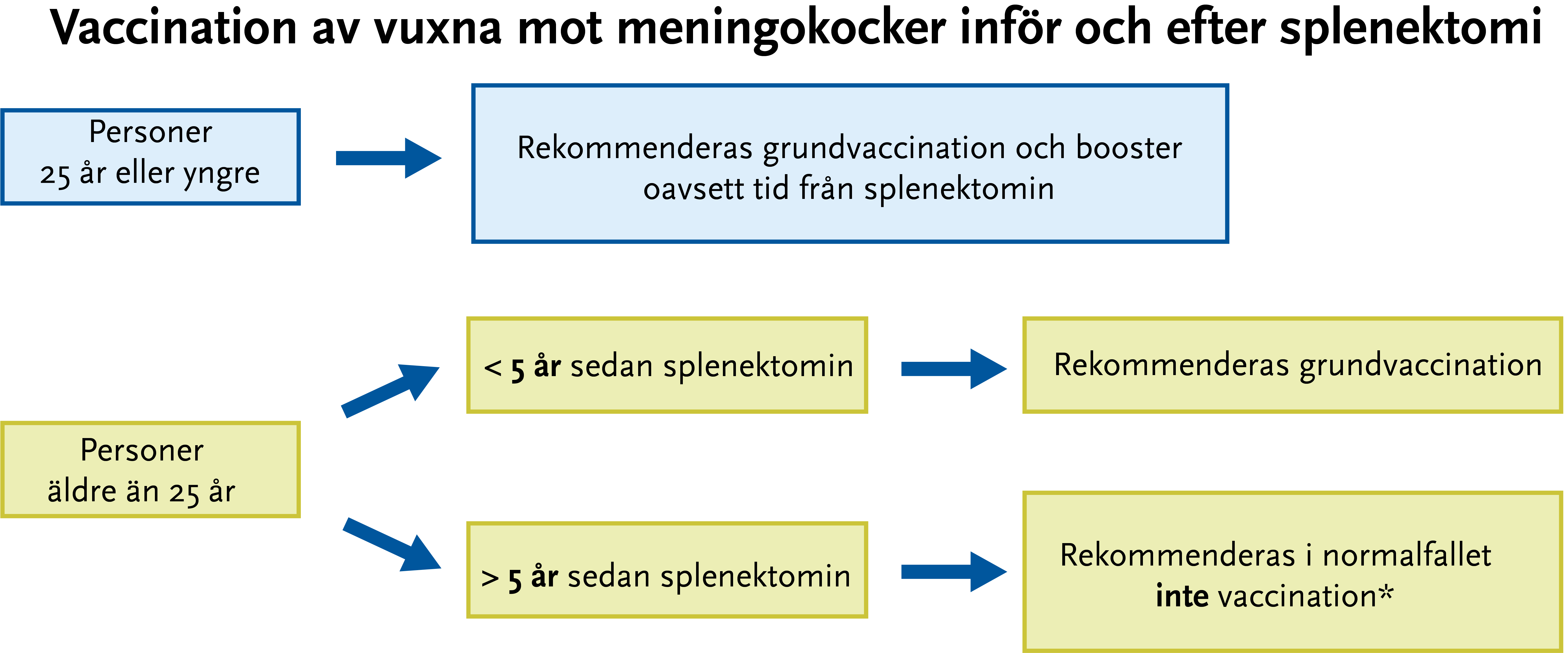
- Vid behov av grundvaccination ge en dos konjugerat vaccin mot serogrupp ACWY (Menveo eller Nimenrix) samt två doser mot serogrupp B (Bexsero, med minst 4 veckors mellanrum).
- Vid boostervaccination till personer ≤ 25 år ge en dos Bexsero efter 1 år samt en dos Nimenrix/Menveo efter 5 år.
För mer information, se Riktlinjer för vaccination av vuxna inför och efter splenektomi (2023) från Infektionsläkarföreningen.
Mpox
Mpox är en virussjukdom där den vanligaste smittvägen har varit från djur till människa. Sedan 2022 sprids dock mpox i större utsträckning även mellan människor. Sjukdomen förekommer framförallt i västra och centrala Afrika, men sedan våren 2022 har smittspridning pågått även i Europa. Bland fallen i Europa har män som har sex med män dominerat.
För aktuella utbrott avseende utbrott av mpox, se Mpox (internationellt 2024–) på Folkhälsomyndigheten.
Sjukdomen sprids via droppkontakt, vid nära hudkontakt och vid sexuell kontakt. Sjukdomssymtomen är hudutslag med blåsor eller sår, feber, svullna lymfkörtlar, huvudvärk och muskelvärk. Inkubationstiden är vanligtvis 6–13 dagar, men kan vaea både kortare och längre (upp till 21 dagar). Sjukdomen lyder under smittskyddslagen.
För information om sjukdomen, se Folkhälsomyndighetens Sjukdomsinformation om mpox. För smittskyddsblad och förhållningsregler se Smittskyddsblad från Smittskyddsläkarföreningen.
Vaccination
I Sverige finns vaccinet Jynneos (i Europa godkänt under namnet Imvanex) som ger skydd mot mpox. Vaccinet innehåller en levande modifierad form av vacciniavirus som inte kan föröka sig i humanceller. Vaccinet är godkänt från 12 års ålder., men vid behiv kan även yngre barn vaccineras
Till personer 18 år och äldre kan vaccinet ges intradermalt (0,1 ml) eller subkutant (0,5 ml), dock företrädelsevis intradermalt på grund av global vaccinbrist. Till personer 17 år och yngre, personer med atopisk dermatit, personer med känd historia av keloidbildning samt till personer med immunbrist rekommenderas att vaccinet ges som subkutan injektion (0,5 ml). Personer som tidigare fått vaccin mot smittkoppor rekommenderas endast en dos, övriga erbjuds två doser med minst fyra veckors mellanrum.
Preexpositionsprofylax
Vaccin mot mpox rekommenderas som preexpositionsprofylax till personer med påtagligt hög risk att utsättas för smitta. Se Vaccination mot mpox (Folkhälsomyndigheten) för att se vilka målgrupper som rekommenderas vaccin i förebyggande syfte. Vid resa till ett geografiskt område med pågående smittspridning kan vaccination bli aktuellt i vissa fall, se Mpox (internationellt 2024-) (Folkhälsomyndigheten) för aktuella utbrott.
Postexpositionsprofylax
Vaccin mot mpox kan också användas som postexpositionsprofylax, det vill säga erbjudas till nära kontakter med hög risk för smitta. Vaccinering ska då helst ske inom fyra dagar från exposition.
I Halland tillhandahålls vaccin mot mpox via Infektionsmottagningen och beslutet om pre- och postexpositionsprofylax fattas av läkare på Infektionskliniken eller STI-mottagningen.
Mässling (morbilli)
Mässling är en mycket smittsam luftburen virusinfektion som ger feber, irriterade ögon och torrhosta. Någon dag senare breder ett storfläckigt, rött och sammanflytande utslag ut sig över bål och extremiteter. Smitta kan ske från fyra dygn före debut av hudutslag till och med fyra dygn efter att utslagen uppträtt. Mässling påverkar immunförsvaret negativt och bakteriella sekundärinfektioner är vanligt.
Vaccin mot mässling har ingått i det allmänna vaccinationsprogrammet sedan 1982 och täckningen är hög vilket gjort att sjukdomen är ovanlig i Sverige idag. För ovaccinerade finns en påtaglig risk för mässling vid utlandsresor utanför Norden. Även i Sverige och övriga Norden har det på senare år förekommit utbrott i ovaccinerade grupper.
Alla, oavsett ålder, rekommenderas att ha ett skydd mot mässling. För att uppnå ett säkert skydd mot mässling rekommenderas två doser MPR-vaccin. Kortaste intervall mellan sprutorna är fyra veckor, men intervallet kan vara betydligt längre.
Efter vaccination med MPR kan en vaccinreaktion med feber och hudutslag ses efter 7–14 dagar. Reaktionen liknar en mild mässlingssjukdom, men är inte smittsam.
I det svenska barnvaccinationsprogrammet erbjuds två doser vaccin, första gången vid 18 månaders ålder och andra gången i årskurs 1–2 (se Tabell 23.1).
Vaccinet får inte ges under graviditet eller immunsuppression. Hos barn finns erfarenhet av att ge boosterdos MPR (dos 2) vid pågående immunmodulerande behandling mot reumatisk sjukdom. Detta måste i så fall förankras hos behandlingsansvarig barnläkare.
För vägledning vid bedömning av tidigare skydd, se Tabell 23.4.
Barn
Små barn kan drabbas hårt av mässling. Förekomsten av mässling har ökat globalt, så även i Europa. Detta innebär att man vid förhöjd risk för smitta, till exempel vid utlandsresa till land med ökad risk (se Measles and Rubella monthly report (ECDC) och Norska Folkehelseinstituttet om mässlingsrisk i europeiska länder), bör ställning till om MPR-vaccination bör tidigareläggas. Med nuvarande förekomst av mässling räknas alla flygresor utanför Norden som ökad risk. Vårdnadshavare bör informeras om detta för att kunna ta ställning till om resan ska genomföras trots den ökade risken. Även resor med bil, tåg och båt kan innebära risk för smitta och en individuell bedömning utifrån resmål och restid behöver då göras.
Det kan finnas kontraindikationer för att ge levande vaccin tidigt vilket måste beaktas, se Checklista inför vaccination mot mässling, påssjuka och röda hund mellan 6 månader och 1 års ålder från Rikshandboken.
- Före 12 månaders ålder krävs läkarordination för MPR-vaccination.
- Om ett barn vaccineras före 12 månaders ålder måste även ordinarie dos vid 18 månaders ålder ges.
Vägledning kring tidigarelagd MPR-dos inför resa beroende på ålder (och efter beaktande av eventuella kontraindikationer):
Ålder 12–18 månader: Var liberal med att tidigarelägga ordinarie MPR-vaccin inför resa. Ordinationsrätt för behörig sjuksköterska gäller.
Ålder 9–12 månader: Erbjud extrados MPR-vaccin vid resa utanför Norden. Ska helst ges 3 veckor innan avresa. Läkarordination krävs.
Ålder 6–9 månader: Extrados MPR-vaccin bör erbjudas om resan bedöms innebära ökad risk för smitta, se stycke ovan. Läkemedelsförsäkringen gäller även dos som ges utanför åldersindikation enligt FASS/produktresumé.
Ålder 0–6 månader: Vaccin ges inte före den dag barnet fyller 6 månader. Det nyfödda barnet har antikroppar som överförts från modern under graviditeten, men dessa avtar successivt under de första levnadsmånaderna. Vid resa bör vårdnadshavare informeras om risk för smitta.
Barn som under graviditet eller amning exponerats för immunmodulerande läkemedel
Barn som exponerats för immunmodulerande läkemedel under fostertiden eller via amning ska bedömas av läkare inför vaccination med levande vaccin. Se Vägledning för vaccination med levande försvagat vaccin, av barn som under graviditeten eller vid amning exponerats för immunmodulerande läkemedel (Rikshandboken).
Tabell 23.4
| Sannolikhet för genomgången mässling respektive vaccination mot mässling utifrån födelseår, för personer uppvuxna i Sverige | ||
| Födelseår | Haft mässling? | Vaccination erbjuden? |
| Före 1960 | I stort sett alla har haft mässling. | Nej. |
| 1960–1969 | Nästan alla har haft mässling. | Personer födda i slutet av 1960-talet kan ha erbjudits vaccination i förskoleåldern om de inte redan hade haft mässling.
|
| 1970–1974 | Många har haft mässling. | En del har vaccinerats med mässlingsvaccin under andra levnadsåret. De flesta har vaccinerats med en dos MPR-vaccin i skolan. Majoriteten har alltså fått minst en dos vaccin mot mässling.
|
| 1975–1980 | En avtagande andel har haft mässling.
|
Nästan alla har vaccinerats med mässlingsvaccin under andra levnadsåret. De flesta har även vaccinerats med en dos MPR-vaccin i skolan. Majoriteten har alltså fått två doser vaccin mot mässling.
|
1981 och senare
|
De flesta har inte haft mässling. | Nästan alla har fått två doser MPR-vaccin.
|
Vid osäkerhet angående skydd mot mässling rekommenderas vaccination om inte kontraindikationer föreligger.
Källa: Folkhälsomyndigheten rekommendationer för vaccination mot mässling, påssjuka och röda hund (MPR). |
||
Pneumokocker
Allmän vaccination mot pneumokocker infördes i barnvaccinationsprogrammet 2009 och allvarlig pneumokocksjukdom orsakad av de typer som ingår i vaccinet i barnvaccinationsprogrammet har sedan dess tydligt minskat.
Sedan 2016 finns Rekommendationer för pneumokockvaccination till riskgrupper från Folkhälsomyndigheten, Dessa rekommendationer har uppdaterats 2026.
I Halland erbjuds avgiftsfri pneumokockvaccination till de personer som omfattas av Folkhälsomyndighetens rekommendationer till riskgrupper.
Den 1 december 2022 infördes ett nationellt vaccinationsprogram mot pneumokocker för vissa riskgrupper.
Vaccin
Det finns olika typer av pneumokockvaccin:
Konjugatvaccin
Konjugatvaccin ger bättre kvalitet på immunsvaret hos personer med nedsatt immunförsvar jämfört med polysackaridvaccin. Även barn under två år utvecklar skydd vid vaccination med konjugatvaccin.
- Vaxneuvance (PCV15) – godkänt för vuxna och barn från 6 veckors ålder. Skyddar mot 15 serotyper. Från 1 september 2023 upphandlat pneumokockvaccin i Barnvaccinationsprogrammet i Halland.
- Prevenar 20 (PCV20; tidigare Apexxnar) – godkänt för vuxna och barn från 6 veckors ålder. Skyddar mot 20 serotyper. Från december 2025 upphandlat vaccin till riskgrupper i Halland.
- Capvaxive (PCV21) – godkänt för vuxna. Skyddar mot 21 serotyper.
- Prevenar 13 (PCV13) – godkänt för vuxna och barn från 6 veckors ålder. Skyddar mot 13 serotyper.
- Synflorix (PCV10) – godkänt från 6 veckor till 5 års ålder. Skyddar mot 10 serotyper. Användes i barnvaccinationsprogrammet till och med 31 augusti 2023.
Polysackaridvaccin
Skyddar mot invasiv pneumokocksjukdom och ger visst skydd mot lunginflammation, förutsatt att infektionen orsakas av någon av de 23 serotyper som ingår i vaccinet. Polysackaridvaccin ger sämre skyddseffekt hos patienter med nedsatt immunförsvar och fungerar dåligt hos barn < 2 år.
- Pneumovax – 23-valent polysackaridvaccin (PPV23). Sedan januari 2026 rekommenderas PPV23 endast vid aspleni, hypospleni samt likvorläckage.
Riskgrupper
Folkhälsomyndigheten rekommenderar att pneumokockvaccination erbjuds till personer 2 år och äldre som löper ökad risk för att drabbas av allvarlig pneumokocksjukdom. Vaccinationsrekommendationerna skiljer sig åt för grupper med ökad risk respektive mycket hög risk för allvarlig pneumokocksjukdom, se nedan. De flesta riskgrupper är heterogena och det kan behövas en individuell bedömning inför beslut om vaccination.
Grupper med ökad risk för allvarlig pneumokocksjukdom
- Personer som är 65 år eller äldre.
- Personer med kronisk hjärtsjukdom.
- Personer med kronisk lungsjukdom.
- Personer med tillstånd med nedsatt lungfunktion eller försämrad hostkraft med sekretstagnation.
- Personer med kronisk leversjukdom.
- Personer med kronisk njursvikt.
- Personer med diabetes mellitus.
- Personer som har haft invasiv pneumokockinfektion.
- Personer med alkohol- eller narkotikaberoende (individuell bedömning).
- Rökare (individuell bedömning).
- Svetsare (arbetsgivaransvar att riskbedöma och bekosta vaccination).
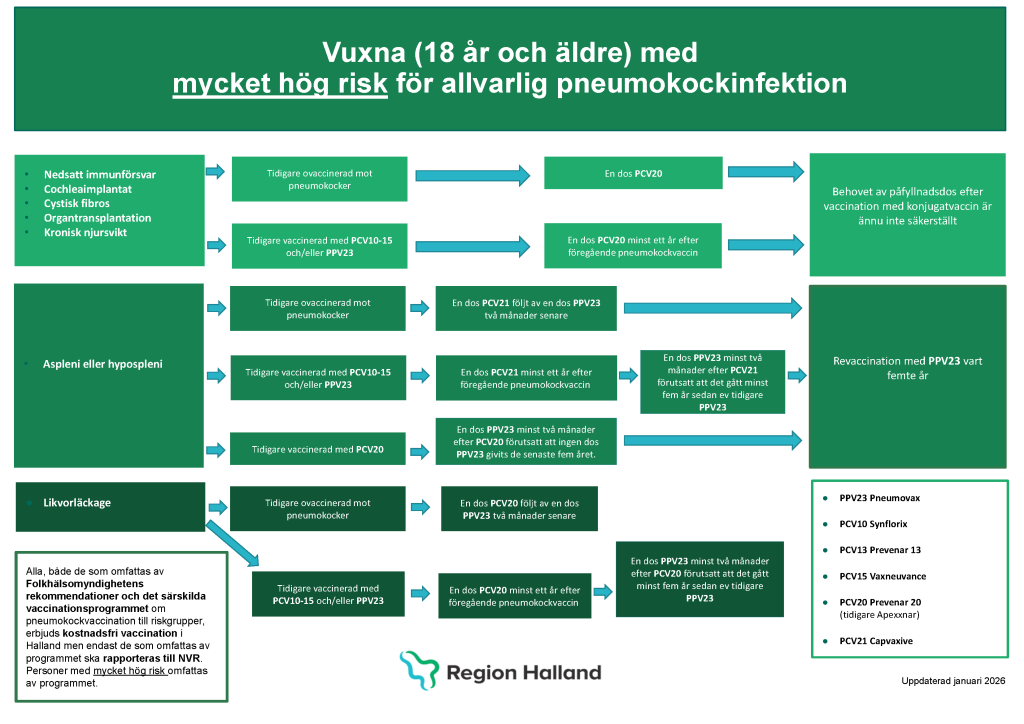
Grupper med mycket hög risk för allvarlig pneumokocksjukdom
- Personer med aspleni/hypospleni.
- Personer med likvorläckage.
- Personer med nedsatt immunförsvar (stamcells- eller benmärgstransplanterade, hematologisk cancer, sicklecellsanemi, lungcancer, behandling med t.ex. TNF-alfa-hämmare, monoklonala antikroppar eller cytostatika).
- Personer med cochleaimplantat.
- Personer med cystisk fibros.
- Organtransplanterade personer.
- Personer med kronisk njursvikt.
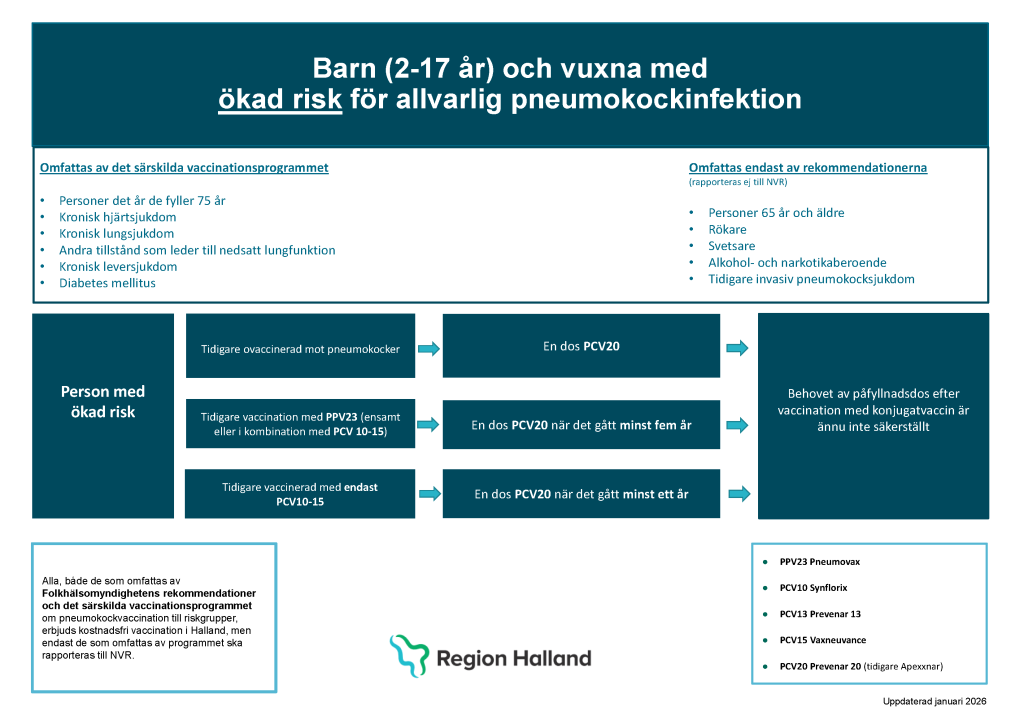
Rekommenderat vaccin och intervall för vuxna med ökad risk för allvarlig pneumokocksjukdom
- Ovaccinerad: En dos PCV20 (Prevenar 20).
- Tidigare vaccinerad: se Figur 23.5 för vägledning.
Rekommenderade vaccin och intervall för vuxna med mycket hög risk för allvarlig pneumokocksjukdom (exklusive hypospleni/aspleni/likvorläckage)
- Tidigare ovaccinerad – en dos PCV20 (Prevenar 20).
- Tidigare vaccinerad: se Figur 23.6 för vägledning.
Personer med likvorläckage
- En dos PCV20 (Prevenar 20) följt av en dos PPV23 (Pneumovax) minst två månader efter PCV20. Se Figur 23.6 för vägledning.
Personer (från 18 år) med aspleni eller hypospleni
- En dos PCV21 (Capvaxive) följt av en dos PPV23 (Pneumovax) minst två månader efter PCV21. Se Figur 23.6 för vägledning.
Personer med aspleni och hypospleni rekommenderas även vaccination mot meningokocker, se Vaccination av splenektomerade under avsnittet Meningokocker.
Personer som genomgått stamcellstransplantation ges pneumokockvaccination enligt Region Skånes riktlinjer för grundvaccination efter stamcellstransplantation.
Vaccinval barn
Barn
Allmän vaccination mot pneumokocker för spädbarn infördes i Sverige 2009 och erbjuds till alla barn på BVC. I Halland är konjugatvaccinet Vaxneuvance upphandlat från och med 1 september 2023. Kompletterande vaccination med konjugatvaccin ska erbjudas alla barn upp till och med 6 år.
- Barn 2–17 år med ökad risk som tidigare har fått pneumokockvaccination som del i det allmänna barnvaccinationsprogrammet vaccineras med en dos PCV20 (Prevenar20), se även Figur 23.5 ovan.
- Barn 2–17 år med mycket hög risk rekommenderas vaccination med en dos PCV20. En dos med PCV20 rekommenderas även barn som tidigare har vaccinerats med annat konjugatvaccin (PCV10/PCV13/PCV15) och/eller PPV23 tidigast ett år efter föregående vaccination, se även Figur 23.7 nedan.
- Barn 2–17 år med mycket hög risk med aspleni, hypospleni eller likvorläckage rekommenderas dessutom en dos PPV23 minst 2 månader efter PCV20 se även Figur 23.7 nedan. Revaccination med PPV23 därefter vart femte år till de med aspleni eller hypospleni.
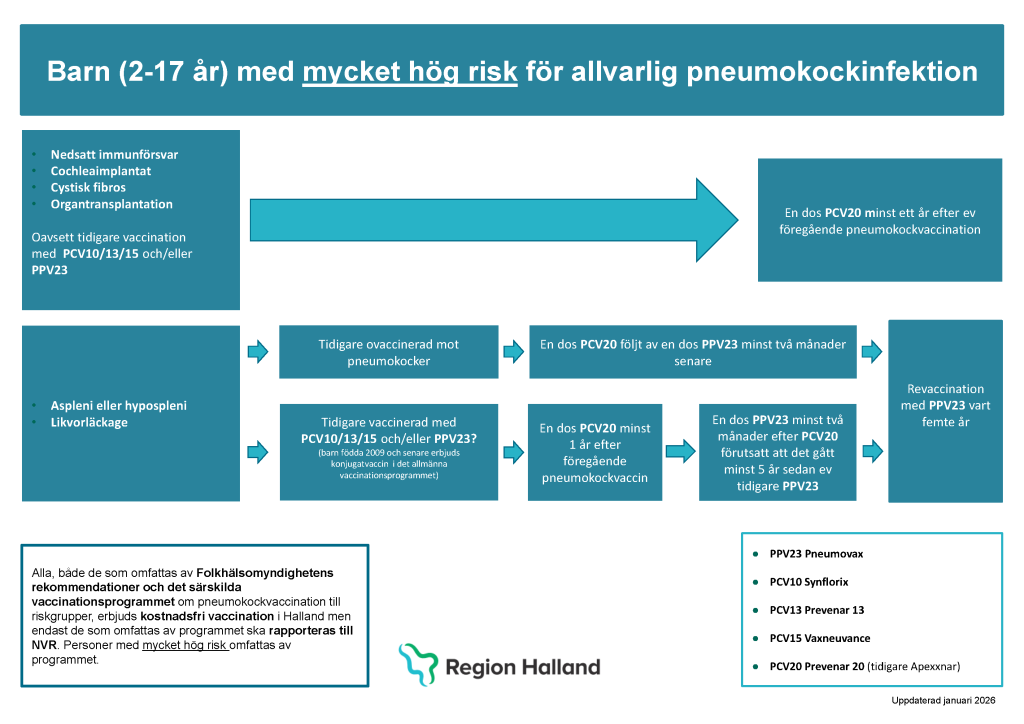
Revaccination
Behovet av påfyllnadsdos efter vaccination med konjugatvaccin (PCV) är än så länge inte säkerställt.
Personer med aspleni eller hypospleni som vaccinerats med PPV23 rekommenderas revaccination med PPV23 vart femte år..
Ordningsföljd och intervall
I de fall man vaccinerar med både konjugatvaccin (PCV) och PPV23 blir antikroppssvaret bättre om man först vaccinerar med konjugatvaccin och sedan med PPV23. PPV23 bör då ges minst två månader efter PCV.
Om patienten tidigare har vaccinerats med PPV23 bör det gå minst ett år innan PCV ges.
Samvaccination
Se avsnittet Samvaccination, interaktioner och intervall i delkapitel Inledning – Allmän del.
Biverkningar
Av erfarenhet kan en kraftig lokal reaktion med svullnad/smärta i armen och feber förväntas efter vaccination med båda pneumokockvaccinen, det vill säga konjugatvaccin med efterföljande PPV23. Det är en ofarlig reaktion och är inte ett hinder för ytterligare vaccinationer i framtiden, men man bör informera och förbereda patient/ anhörig om detta för att minska oron.
Polio
Poliovirus orsakar inte alltid symtom, men 10 % av de infekterade får feber, huvudvärk, illamående och kräkningar. Hos 1 % av de som insjuknar följer förlamningar i såväl extremiteter som i andningsmuskulatur som i enstaka fall kan bli permanent. Om andningsmuskulaturen drabbas är risken för dödlig utgång stor. I Sverige var polio mycket vanligt under första halvan av 1900-talet och gick under benämningen barnförlamning. Den sista epidemin i Sverige var 1953.
För livslångt skydd krävs fyra doser vaccin. En femte dos kan övervägas vid resa till områden med endemisk förekomst. Länk till sammanställning över aktuella fall i världen från Polio Global Eradication Initiative.
Det finns inaktiverat poliovaccin (IPV) som ges i injektionsform samt oralt poliovaccin (OPV). I Sverige används bara IPV. OPV (kan ibland ges i andra länder) är likvärdigt med IPV vid beräkning av antalet vaccindoser, men om barnet endast fått OPV behövs en komplettering med minst en dos IPV.
Påssjuka (parotit)
Parotitvirus orsakar infektion i parotiskörteln och hos pojkar/män finns risk för orkit, vilket kan orsaka sterilitet. Vaccin mot påssjuka ingår i kombinationsvaccin (MPR) och ges sedan 1982 i allmänna barnvaccinationsprogrammet. Separat vaccin mot påssjuka finns inte tillgängligt i Sverige.
Rabies
Rabies orsakas av ett lyssavirus som finns över nästan hela världen och kan drabba alla däggdjur. Majoriteten av alla rabiesfall orsakas av hundbett, men även räv, fladdermus, katt och varg är viktiga smittkällor. Det smittade djuret utsöndrar virus i saliven och smittspridning sker genom att infekterad saliv överförs till människa genom bett eller slickning. För att en människa ska smittas vid slickning krävs att det finns ett sår eftersom viruset inte kan ta sig igenom hel hud. Smitta kan även ske via slemhinnor, t. ex. ögon.
Inkubationstiden är oftast 3–6 veckor, men kan vara upp till ett år. Smitta leder till en hjärninflammation och påverkan på nerver som styr svalgmuskulaturen, vilket leder till kramper vid sväljning (så kallad vattuskräck). Rabies är 100 % dödlig och patienten avlider oftast inom två veckor efter symtomdebut.
Bästa skyddet mot rabies är att undvika att klappa djur vid utlandsresa. Sverige är rabiesfritt sedan 1886, men varianter av rabiesvirus finns hos fladdermöss sannolikt även i Sverige. Av detta skäl bör man använda skyddshandskar om man måste ta i en fladdermus och kontakta vården om man blir biten.
Vaccin mot rabies används både i förebyggande syfte (preexpositionsprofylax; PrEP) och för behandling (postexpositionsprofylax, PEP). De vaccin som används är inaktiverade helvirusvaccin. Generellt sätt är rabiesvaccinen säkra och ger få allvarliga biverkningar, men mindre och övergående lokala reaktioner vid injektionsstället är vanligt. Antikroppar utvecklas 7–14 dagar efter vaccination.
Preexpositionsprofylax (PrEP)
Vaccination rekommenderas till personer som genom sitt yrke löper ökad risk för smitta, t. ex. veterinärer, personer inom karantänverksamhet och viltvårdare. Vid risk för exponering för rabiessmitta i arbetet ska arbetsgivaren erbjuda arbetstagaren vaccination kostnadsfritt.
Vaccin brukar också rekommenderas vid resa till områden där rabies finns hos djur och där det är svårt att få tillgång vaccin snabbt vid exponering. Detta gäller särskilt till barn eftersom de i större utsträckning kelar med djur. PrEP ger ett bra grundskydd och medför att man får en snabb boostereffekt vid vaccination efter en exponering, därmed behöver immunglobulin inte ges (däremot ska sårtvätt göras och vaccination ges även efter exponering).
Vid PrEP ges 0,5 ml rabiesvaccin (Rabipur eller Verorab) intramuskulärt dag 0 och dag 7. Vaccinet kan också ges intradermalt (används särskilt när många personer ska vaccineras samtidigt), då ges 0,1 ml intradermalt på två injektionsställen dag 0 och dag 7.
Personer som vaccinerats på grund yrkesmässig exponering bör genomgå serologisk kontroll där antikroppskoncentration på ≥ 0,5 IU/ml bedöms skyddande (enligt WHO). Vid lägre titer rekommenderas en boosterdos.
Postexpositionsprofylax (PEP)
Postexpositionsprofylax (PEP) är mycket effektiv och innefattar både noggrann sårvård, vaccination och eventuellt rabies-immunoglobulin (beroende på allvarlighetsgrad för exponering och vaccinationsstatus). PEP ska påbörjas snarast efter exposition och vaccinationsschemat omfattar något av de WHO godkända Essenschemat eller Zagrebschemat. PEP (inklusive rabiesimmunoglobulin) är kostnadsfritt för patienten enligt Smittskyddslagen.
I Halland ges PEP via Infektionskliniken och vid misstänkt rabiesexponering ska infektionsläkare kontaktas omedelbart för riskvärdering och ställningstagande till PEP.
För fördjupad information och behandlingsråd, se Rekommendationer om förebyggande åtgärder mot rabies (Folkhälsomyndigheten 2019).
Rotavirus
Rotavirus orsakar diarré och kräkning, och har i Sverige varit den huvudsakliga anledningen till sjukhusvård av barn med diarré. Rotavirusvaccin ingår sedan 1 september 2019 i allmänna barnvaccinationsprogrammet. Det finns två tillgängliga perorala vaccin; Rotateq som ges i tre doser (upphandlat nationellt) och Rotarix som ges i två doser. Vaccinstart sker från sex veckors ålder och doserna ska ges med minst fyra veckors mellanrum. Första dosen måste ges innan 12 veckors ålder, se regional rutin Rotavirusvaccination barn.
Barn som exponerats för immunmodulerande läkemedel under fostertiden eller via amning ska bedömas av läkare inför vaccination med levande vaccin. Se Vägledning för vaccination med levande försvagat vaccin, av barn som under graviditeten eller vid amning exponerats för immunmodulerande läkemedel (Rikshandboken).
RS-virus (respiratoriskt syncytialt virus)
Folkhälsomyndigheten rekommenderar sedan september 2023 att personer från 75 år samt vissa riskgrupper från 60 år bör vaccineras mot RS-virus. Se sidan Vaccination mot RS-virus hos Folkhälsomyndigheten.
Det finns två vaccin (Arexvy och Abrysvo) som under 2023 har blivit godkända på indikationen aktiv immunisering för att förebygga nedre luftvägssjukdom orsakad av RS-virus hos vuxna från 60 års ålder. Sveriges regioner verkar för en så lik hantering av rekommendationen som möjligt i hela Sverige och mot bakgrund av detta rekommenderas att vaccinationsinsatser mot RS-virus inte inleds innan ett regionalt besked har getts. I dagsläget är dessutom tillgängligheten på dessa vaccin begränsad.
Ett av de godkända vaccinen (Abrysvo) har också indikation för gravida för att skydda det nyfödda barnet. Ännu finns inga rekommendationer om vaccination av gravida i Sverige, men Folkhälsomyndigheten utreder frågan inför säsongen 2026.
Sedan hösten 2025 erbjuds alla nyfödda barn monoklonala antikroppar mot RSV på BB, se avsnittet RS-virus i kapitel Infektionssjukdomar Luftvägsinfektioner.
Röda hund (rubella)
Röda hund räknas till de klassiska barnsjukdomarna, men har i det närmaste försvunnit i Sverige sedan vaccination infördes i barnvaccinationsprogrammet. I utvecklingsländer utan allmän vaccination är röda hund dock fortfarande vanlig. Rubella ger i regel lindrig sjukdomsbild med övre luftvägsinfektion och ett småprickigt hudutslag i ansikte, på bål och extremiteter. Rubella under graviditet kan orsaka fosterskador.
Vaccin mot röda hund ingår i kombinationsvaccin MPR. En del länder, främst i Sydostasien och Afrika, använder inte kombinationsvaccinet MPR, utan ger enbart vaccin mot mässling i tidig ålder. Röda hund under graviditet innebär hög risk för allvarlig fosterskada och screening görs därför inom Kvinnohälsovården (KHV). Utöver detta är det i alla lägen viktigt att se över skyddet, framför allt hos yngre utlandsfödda kvinnor som kan riskera att bli smittade till exempel under besök i hemlandet.
Stelkramp (tetanus)
Stelkramp orsakas av den sporbildande bakterien Clostridium tetani. Sporerna kan finnas i jord och gödsel och infekterar genom skador i huden. Bakterien bildar toxin som orsakar svåra kramper och obehandlad är sjukdomen ofta dödlig. Den är mycket ovanlig i Sverige idag tack vare vaccination, men enstaka fall har inträffat årligen de senaste tio åren.
Stelkrampsvaccin ingår i kombinationsvaccin i barnvaccinationsprogrammet vid 3, 5 och 12 månaders och fem års ålder samt i åk 8–9. Vid sårskada hos barn som är minst grundvaccinerad (har fått två primärdoser + en boosterdos) behövs ingen boosterdos i samband med skada, utan fortsatta vaccinationer ges enligt barnvaccinationsprogrammet.
Till vuxna som följt barnvaccinationsprogrammet rekommenderas boosterdos vart tjugonde år. Som booster bör kombinationsvaccin dTp (ex. diTekiBooster) användas, eftersom det är en stor fördel att även skyddet mot pertussis förstärks.
För ovaccinerade vuxna används kombinationsvaccin mot difteri och stelkramp då separata vacciner saknas. Folkhälsomyndigheten rekommenderar att kombinationsvaccin med lägre antigenhalt också används för grundvaccination av vuxna, se Rekommendationer för grundvaccination av vuxna mot difteri och stelkramp (Folkhälsomyndigheten 2017, uppdaterad 2023).
Åtgärder vid sårskada
Vid sår-, bränn-, eller bettskador ska grundimmunisering eller booster övervägas med hänsyn till patientens tidigare vaccinationsstatus. Observera att tetanussporer inte förekommer i munfloran hos hund och katt. Risken för stelkramp efter bett är därför inte högre än vid andra sårskador och beror av eventuell kontamination med smuts eller jord.
Bedömning av tidigare givna doser
Nästan alla personer som är födda i Sverige på 1950-talet eller senare har erhållit minst tre doser stelkrampsvaccin genom barnvaccinationsprogrammet. Äldre personer och personer uppvuxna i andra länder kan dock vara helt ovaccinerade.
- Barn födda 2002 och senare erbjuds/har erbjudits fem doser vaccin innehållande stelkramsskydd i barnvaccinationsprogrammet (den sista dosen i åldern 14–16 år). Se även Tabell 23.1 i delkapitel Barnvaccinationsprogrammet.
- Vaccination utvecklades under 1940-talet, men användes då i mindre skala.
- Under 1950-talet infördes stelkrampsvaccination i det svenska barnvaccinationsprogrammet, med tre doser som gavs under det första levnadsåret.
- Personer som är födda från sent 50-tal fram till 2001 har erbjudits fyra doser i det svenska barnvaccinationsprogrammet, där den sista påfyllnadsdosen gavs i 10-årsåldern.
- Från 1940-talet fram till 1990 fick många män stelkrampsvaccination i samband med svensk militärtjänstgöring.
- Sedan 2022 rekommenderas gravida kvinnor vaccination mot kikhosta. De vaccineras då med kombinationsvaccin (dTp) vilket ger en boostring även mot difteri och stelkramp.
Hos både vuxna och barn avgör antalet erhållna doser, när i tid senaste dosen gavs samt skadans utbredning vidare åtgärder. Vid nedsatt immunförsvar och exponering för tetanus bör infektionsläkare/barnläkare konsulteras för råd om åtgärd.
I Tabell 23.5 beskrivs åtgärder vid sårskada utifrån vaccinationsstatus.
Tabell 23.5
| Riktlinjer vid sårskada beroende på vaccinationsstatus (för vaccinval se nedan) | ||
| Tidigare antal doser | Tid efter senaste stelkrampsvaccination | Åtgärd |
| 0 doser | – | Ge vaccindos 1 enligt nedan
Ge humant immunglobulin mot stelkramp
Säkerställ uppföljning med dos 2 (efter 2 månader) och dos 3 (efter 6–12 månader) |
| 1 dos | – | Ge vaccindos 2 enligt nedan
Ge humant immunglobulin mot stelkramp om det har gått > 1 dygn sedan skadan, om skadan är mycket förorenad eller om det inte går att excidera misstänkta föroreningar
Säkerställ uppföljning med dos 3 (efter 6–12 månader) |
| 2 doser | > 6 månader sedan | Ge vaccindos 3 enligt nedan
Rekommendera boosterdos efter 10 år |
| 3 doser | > 10 år sedan | Ge vaccindos 4 enligt nedan
Rekommendera boosterdos efter 20 år |
| 4 doser | > 20 år sedan | Ge vaccindos 5
Rekommendera boosterdos efter 20 år |
Val av vaccin till vuxna i samband med sårskada
Dos 1–3:
Ge kombinationsvaccin med högantigenhalt (DTP-IPV; off-label). Om detta inte finns tillgängligt bör vaccin med lägre antigenhalt ges (dTp eller dT) för att inte fördröja vaccinationen.
Från och med dos 4:
Ge kombinationsvaccin med lägre antigenhalt (dTp eller dT). För att boostra skyddet mot kikhosta är det klokt att använda det vaccin som också innehåller pertussiskomponenten, det vill säga dTp.
Val av vaccin till barn
Dos 1–4:
Ge kombinationsvaccin med hög antigenhalt. Antal doser och vaccinval styrs av barnets ålder och tidigare vaccinstatus, se Vaccination av barn och ungdomar – Vägledning för vaccination enligt föreskrifter och rekommendationer (Folkhälsomyndigheten 2020, uppdaterad 2023).
Från och med dos 5:
Ge kombinationsvaccin med lägre antigenhalt (dTp).
För information om tillgängliga och upphandlade vaccin, se Rekommenderade vacciner.
TBE – fästingburen virusencefalit
TBE sprids till människor via fästingar. Många som smittas får inga eller milda symtom, men allvarlig TBE förekommer med hjärninflammation, hög feber, svår huvudvärk, förvirring och ibland kramper och förlamningar. De flesta som insjuknar i TBE blir helt återställda men ungefär en tredjedel får långdragna eller bestående besvär med bland annat uttalad trötthet och minnesstörningar. Vissa patienter får bestående förlamningar, även om detta är ovanligt. Dödsfall förekommer men är sällsynta.
Utbredningen av TBE har ökat i Sverige, flest fall ses i Götaland och Svealand. I Halland har enstaka fall av TBE rapporterats under de senaste åren.
Vaccination rekommenderas till permanent- och sommarboende vuxna och barn i områden med ökad förekomst, framförallt till personer som vistas mycket i skog och mark och/eller ofta blir fästingbitna. Se Folkhälsomyndighetens områden med förhöjd förekomst av TBE. Vid vistelse i våtmarks- och skogsområden utanför Sverige där TBE förekommer rekommenderas också vaccination. Detta gäller i de flesta europeiska länder.
TBE i Halland
Sammanfattningsvis är förekomsten av TBE generellt låg i Halland, men viss smittrisk bedöms finnas i alla kommuner, se Områden med förhöjd förekomst av TBE (Folkhälsomyndigheten). Detta innebär att för den som vistas mycket ute i skog och mark och/eller ofta får fästingar bör vaccination övervägas. Det finns inga skäl för vårdgivare att neka vaccination om någon önskar (förutsatt att ingen kontraindikation för vaccination finns).
En nationell rekommendation om TBE-vaccination förväntas komma inför säsong 2026. Uppdatering av nedanstående stycken kommer då att göras.
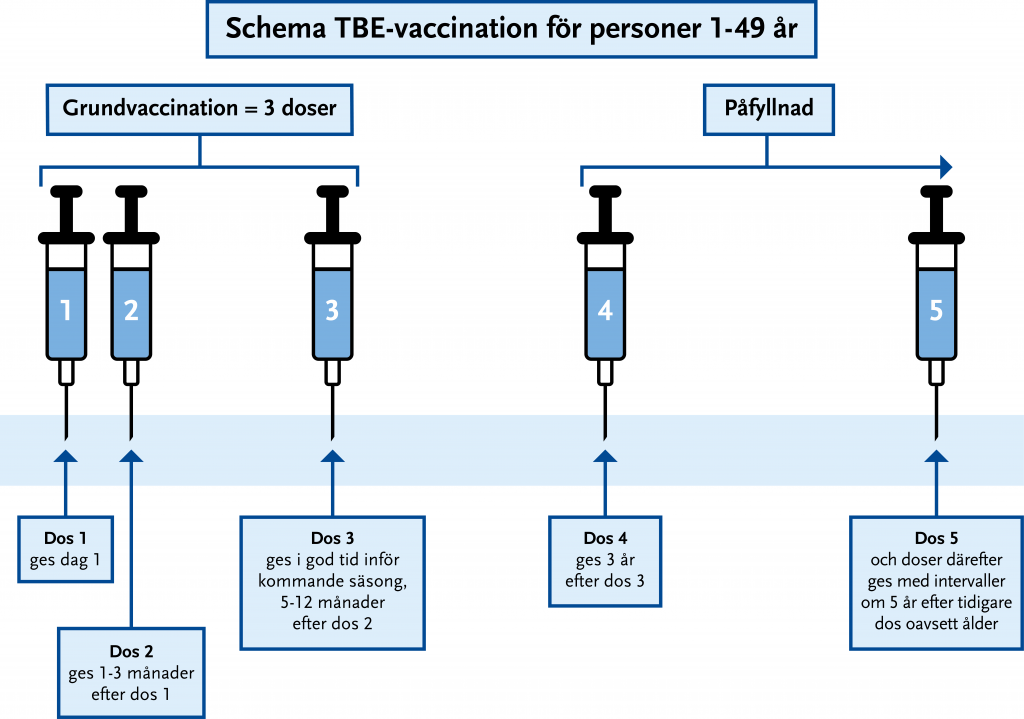
Grundvaccination TBE personer 1–49 år
En fullständig grundvaccination omfattar tre doser och kan ges från 1 års ålder. De två första ges med 1–3 månaders intervall och ger ett skydd som varar en säsong, varför ytterligare en dos behövs inför nästa säsong (se Figur 23.8). Grundimmunisering består av tre doser och bör helst inledas inför vårsäsongen. FSME immun junior kan ges i åldrarna 1–15 år och Encepur barn kan ges i åldrarna 1–11 år.
För personer med nedsatt immunförsvar, oavsett ålder, se Figur 23.9 nedan.
Vid kvarstående exponeringsrisk bör en första påfyllnadsdos ges efter tre år och därefter vart femte år, oberoende av ålder.
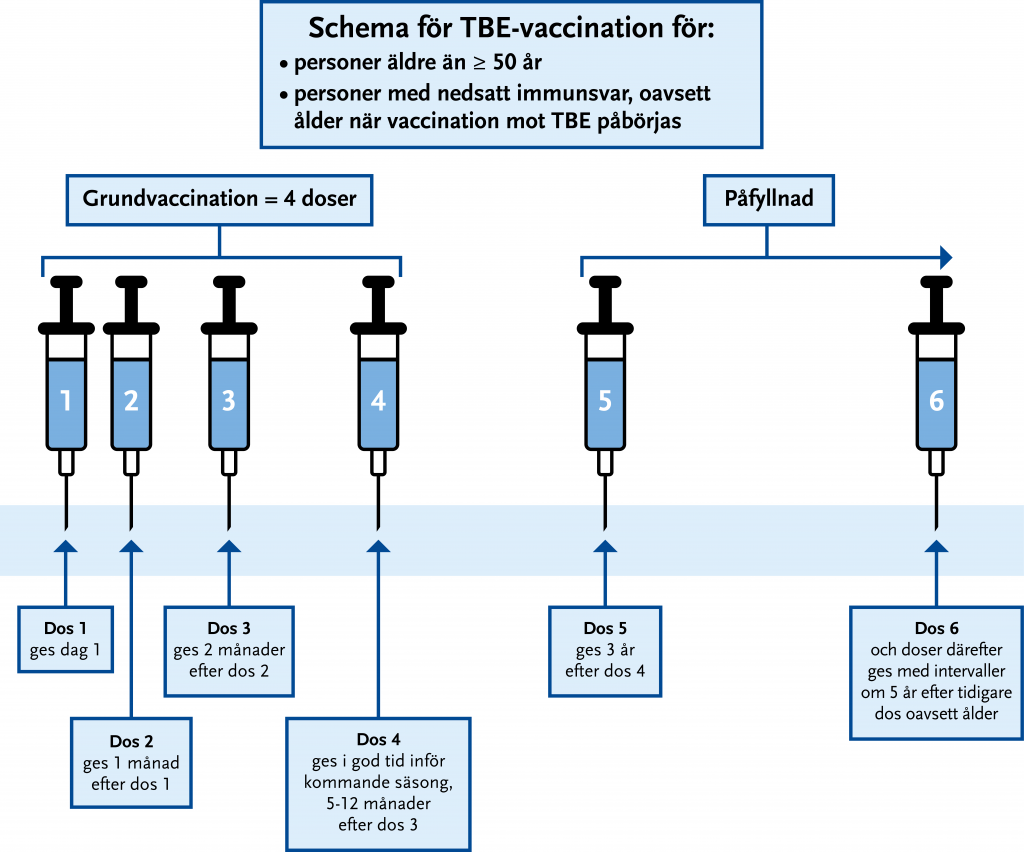
Grundvaccination TBE personer ≥ 50 år samt personer med nedsatt immunförsvar
Personer över 50 år och personer med nedsatt immunförsvar får inte samma skydd som yngre friska. Smittskydd Halland rekommenderar därför en tredje dos redan 1–2 månader efter dos två, observera att detta inte står i FASS. En fjärde dos ges inför nästkommande säsong, se Figur 23.9.
OBS! Tidigare vaccinerade personer som fyllt 50 år i samband med grundvaccinationen men som inte fått fyra grundvaccindoser rekommenderas en extra dos. Denna ges minst två månader efter dos 2 eller 3 i det ordinarie schemat. Efter totalt fem doser ges påfyllnadsdos vart femte år.
Vid kvarstående exponeringsrisk bör en första påfyllnadsdos ges efter tre år och därefter vart femte år, oberoende av ålder.
Vid avvikelse från rekommenderat schema för TBE-vaccination
Friska, yngre personer kan fortsätta med vaccinationsschemat oavsett intervall till föregående dos/er, schemat behöver inte börjas om (“en dos är alltid en dos”).
För individer 50 år och äldre och de med nedsatt immunförsvar bör en individuell bedömning göras. I denna grupp bör man vara mer liberal med att starta om vaccinationsserien. Detta gäller särskilt om individen endast fått en dos tidigare.
Helst ska samma vaccin användas för de två första doserna, eller tre första doserna för personer som rekommenderas en extra dos i grundvaccinationen. Vid brist på vaccin eller oklarheter om vilket vaccin som givits tidigare är det bättre att vaccinera med tillgängligt TBE-vaccin än att avstå från vaccination.
Tuberkulos (TB)
Tuberkulos orsakas av bakterien Mycobacterium tuberculosis som kan infektera och orsaka sjukdom i många organ i kroppen, som lymfkörtlar, skelett och tarm. Vanligaste lokalisationen är lungorna och endast lungtuberkulos är smittsam. Tuberkulos kan ligga latent i kroppen utan att ge symtom eller sjukdom och bedöms vara en av de mest spridda infektionssjukdomarna i världen.
Klassiska symtom vid en aktiv tuberkulos är viktnedgång, trötthet, nattliga svettningar och feber.
Barn
BCG-vaccinet är ett levande vaccin som fram till 1975 gavs till alla barn i Sverige. Därefter har vaccinet i många år givits till barn med ursprung från länder med ökad förekomst av tuberkulos (enligt Folkhälsomyndighetens rekommendation). Nu ingår BCG-vaccinet sedan 2025 i vaccinationsprogrammet för personer som ingår i riskgrupper, se Folkhälsomyndighetens vaccinationsprogram för riskgrupper mot tuberkulos och Tabell 23.1. Folkhälsomyndigheten rekommenderar att BCG-vaccinationen ges vid 6 veckors ålder. Se regional rutin Vaccinering med BCG-vaccin för barn som tillhör riskgrupp.
Barn till mödrar med immunmodulerande behandling under graviditet och amning ska inte vaccineras med BCG förrän barnets immunförsvar inte längre är påverkat, eftersom moderns immunsuppression kan påverka barnet som kan bli sjukt av vaccinationen som sker med levande vaccin. Se Vägledning för vaccination med levande försvagat vaccin, av barn som under graviditeten eller vid amning exponerats för immunmodulerande läkemedel (Rikshandboken).
Vid vaccination av barn som exponerats för immunmodulerande läkemedel ges levande vaccin först efter en dokumenterad individuell läkarbedömning.
Den rutinmässiga riskgruppsvaccinationen av barn kan göras utan föregående PPD-test upp till 18 månaders ålder, förutsatt att ingen exponering skett, t.ex. vid smitta i hemmet eller utlandsvistelse.
Se avsnitt Samvaccination, interaktioner och intervall i delkapitel Inledning – Allmän del för information om interaktioner med andra vaccin.
Eftersom vaccineffekten hos äldre barn och vuxna är sämre rekommenderas vaccination inte längre till barn äldre än 6 år, sjukvårdspersonal eller som reseprofylax. Undantag kan göras inför långvarig vistelse med särskilt hög exponeringsrisk, t.ex. i samband med arbete i flyktingläger eller sjukvård i högendemiskt land.
Folkhälsomyndighetens rekommendationer för preventiva insatser mot tuberkulos.
Folkhälsomyndighetens information om vaccination mot tuberkulos.
Vattkoppor (varicella)
Vattkoppor orsakas av varicella zostervirus och orsakar feber, sjukdomskänsla och karaktäristiska vätskefyllda blåsor på hud och slemhinnor. Sjukdomen är mycket smittsam vilket innebär att de allra flesta har haft sjukdomen innan vuxen ålder.
Vaccin mot vattkoppor har funnits tillgängligt under några år och i vissa populationer är vaccinationstäckningen så hög att den påverkar epidemiologin. Genomgången sjukdom ger i regel livslång immunitet. Efter genomgången vattkoppsinfektion kan reaktivering av viruset ske i form av bältros.
Eftersom vattkoppor är mycket smittsamt har majoriteten haft sjukdomen som barn. Vuxna riskerar ett allvarligare sjukdomsförlopp. Vaccination bör rekommenderas till tonåringar och vuxna som inte haft sjukdomen. Vaccinationen innefattar två doser med minst sex veckors intervall. Det finns två godkända vaccin för vaccination mot vattkoppor: Varilrix och Varivax.
Folkhälsomyndigheten har i september 2024 lämnat in ett förslag till regeringen om införande av vattkoppsvaccin i barnvaccinationsprogrammet från 2027.
Vaccination kan ges som postexpositionsprofylax vid känd exponering för smitta, förutsatt att det ges inom 72 h från exponeringen och med ett tidsintervall på minst sex veckor mellan dos 1 och dos 2. Se FASS för kontraindikationer.
Tonåringar och vuxna som insjuknar i vattkoppor rekommenderas antiviral behandling, se avsnitt Varicella i kapitel Infektioner, Virusinfektioner. För gravida, se InfPreg – Varicella Zoster (Vattkoppor).
Barn med malign sjukdom som saknar skyddande antikroppar mot vattkoppor vaccineras efter genomgången cytostatikabehandling. För att dessa barn inte ska insjukna rekommenderas vaccination av syskon och nära vänner som inte har haft sjukdomen.
Barn som saknar skyddande antikroppar och som ska ges immunsupprimerande behandling för t.ex. reumatisk sjukdom, inflammatorisk tarmsjukdom eller kronisk njursjukdom ges om möjligt en första dos vaccin två veckor före behandlingsstart. Bedömningen görs av patientansvarig läkare.
Kapitlet utarbetat av Terapigrupp Vaccinationer.