Mål med behandling
Hjärtsvikt är ett allvarligt tillstånd med hög dödlighet och nedsatt livskvalitet. Målet med behandlingen är att förbättra livskvaliteten, minska behovet av sjukhusvård samt att uppnå ökad livslängd. De vanligaste orsakerna till hjärtsvikt är ischemisk hjärtsjukdom och hypertoni. Det är viktigt att identifiera bakomliggande orsak till hjärtsvikt hos patienten för att möjliggöra parallell behandling av grundsjukdom och hjärtsvikt.
Definition
Hjärtsvikt kan klassificeras utifrån följande:
- Akut eller kroniskt insättande.
- Klinisk svårighetsgrad (New York Heart Association; NYHA) – påverkar prognos och behandlingsval.
-
- NYHA I – nedsatt hjärtfunktion utan symtom.
- NYHA II – lätt hjärtsvikt med symtom vid mer än måttlig fysisk aktivitet,
- NYHA III – medelsvår hjärtsvikt med symtom vid lätt–måttlig fysisk aktivitet.
- NYHA IV – svår hjärtsvikt med symtom vid minsta ansträngning eller i vila.
-
- Systolisk funktion i vänster kammare utifrån ejektionsfraktion (EF).
-
- HFpEF – heart failure with preserved EF (≥ 50 %). Bevarad ejektionsfraktion (tidigare benämnt diastolisk svikt).
- HFmrEF – heart failure with mildly reduced EF (41–49 %). Lätt nedsatt ejektionsfraktion.
- HFrEF – heart failure with reduced EF (≤ 40 %). Nedsatt ejektionsfraktion (tidigare benämnt systolisk svikt).
-
- Svikt i vänster, höger eller båda kamrarna.
- Försämrat blodflöde framåt och/eller blodstockning bakåt från ett eller båda förmaken.
Utredning
Symtom
- Andfåddhet, ansträngningsdyspné eller andfåddhet nattetid.
- Nattlig hosta och hjärtklappning.
- Försämrad kondition, trötthet och svaghet. Förlängd tid till återhämtning efter aktivitet.
- Viktuppgång, ben- eller buksvullnad.
- Nokturi.
Anamnes
- Aktuella symtom och påverkan på tillvaron.
- Tillstånd som kan orsaka eller försämra hjärtsvikt.
- Aktuella läkemedel.
- Alkohol, tobak.
Status
- Allmäntillstånd – perifer kyla och blekhet, halsvenstas, ödem, cyanos.
- Hjärta – blåsljud, snabb eller oregelbunden puls.
- Lungor – takypné, rassel.
- Blodtryck.
- Buk – leverförstoring, ascites.
- Vilo-EKG.
Handläggning vid utredning
- Kontrollera EKG och NTproBNP vid misstänkt hjärtsvikt.
- Värdera NTproBNP i förhållande till klinisk misstanke. Även snabbt förmaksflimmer, svår KOL, signifikant njursvikt eller annan svår sjukdom kan ge förhöjt värde.
- Bedöm behov av annan undersökning för att utreda tillstånd som kan orsaka eller försämra hjärtsvikt.
- Ultraljud av hjärtat är den undersökning som fastställer om patienten har hjärtsvikt eller inte. Normal systolisk funktion utesluter inte hjärtsvikt. Bedömningen är svår och vid behov kan kardiolog konsulteras.
- Inled läkemedelsbehandling i väntan på ultraljud av hjärtat.
Handläggning utifrån klinisk misstanke och NTproBNP
- Ultraljud av hjärtat rekommenderas vid klinisk misstanke om hjärtsvikt om NTproBNP > 400 ng/l. Skyndsam undersökning om NTproBNP ≥ 2000 ng/l.
- Ultraljud bör även övervägas vid stark klinisk misstanke om hjärtsvikt och NTproBNP 125–400 ng/l. Många patienter kan i första hand följas kliniskt.
Hjärtsvikt är osannolikt vid normalt EKG och NTproBNP ≤ 125 ng/l. Andra orsaker bör övervägas.
Differentialdiagnoser
- Lungsjukdom, lungembolism.
- Venös insufficiens.
- Njursvikt, anemi.
- Infektion.
Remittering till hjärtmottagning för diagnostik av hjärtsvikt
Remiss skickas till hjärtmottagningen vid välgrundad misstanke om nydebuterad hjärtsvikt eller försämrad kronisk hjärtsvikt.
Remissen bör innehålla information om:
- Anamnes.
- Klinisk undersökning.
- EKG.
- NT-proBNP.
Ange SVF hjärtsvikt på remissen vid nydebuterad hjärtsvikt.
Handläggning vid behandling
Etablera kontakt med hjärtsviktsmottagning vid fastställd diagnos efter ekokardiografi för de patienter med nydebuterad hjärtsvikt som inte redan har erbjudits kontakt.
Icke-farmakologisk behandling
Egenvård
- Rekommendera patienter att utvärdera symtom regelbundet, särskild hosta och andfåddhet vid ansträngning, liggande och vila.
- Patienten bör rekommenderas att kontrollera vikten för att upptäcka vätskeretention – individuella anpassning, kan behövas från varje vecka för vissa patienter till dagligen för andra patienter.
-
- Om viktökning (cirka > 2 kg på 3 dagar), rekommendera patienten att kontakta vården eller ta extra diuretika.
-
- Alkohol har negativ inverkan på hjärtsviktssjukdomen. Total avhållsamhet från alkohol gäller vid alkoholkardiomyopati.
- Intaget av salt bör reduceras.
Fysioterapi
- Fysisk träning är en viktig del av behandlingen och bör initieras tidigt.
- Val av fysiskt träning och nivå på fysisk aktivitet väljs utifrån NYHA-klassificering och specifika tester.
- Förbättrad klinisk funktionsnivå ses främst vid stabil hjärtsvikt på basen av systolisk vänsterkammardysfunktion i NYHA-klass I–III.
- Individanpassad träning bör utformas av fysioterapeut. Träningen bör vara regelbunden och inkludera både styrka och kondition. Utvärderas. Se specifika rekommendationer för hjärtsviktspatienter i FYSS.
- Träningen bör initieras och följas upp där patienten behandlas för sin hjärtsvikt.
Farmakologisk behandling
- Diuretika vid behov.
- Inled behandling med ACE-hämmare i väntan på ultraljud av hjärtat om inget talar emot det.
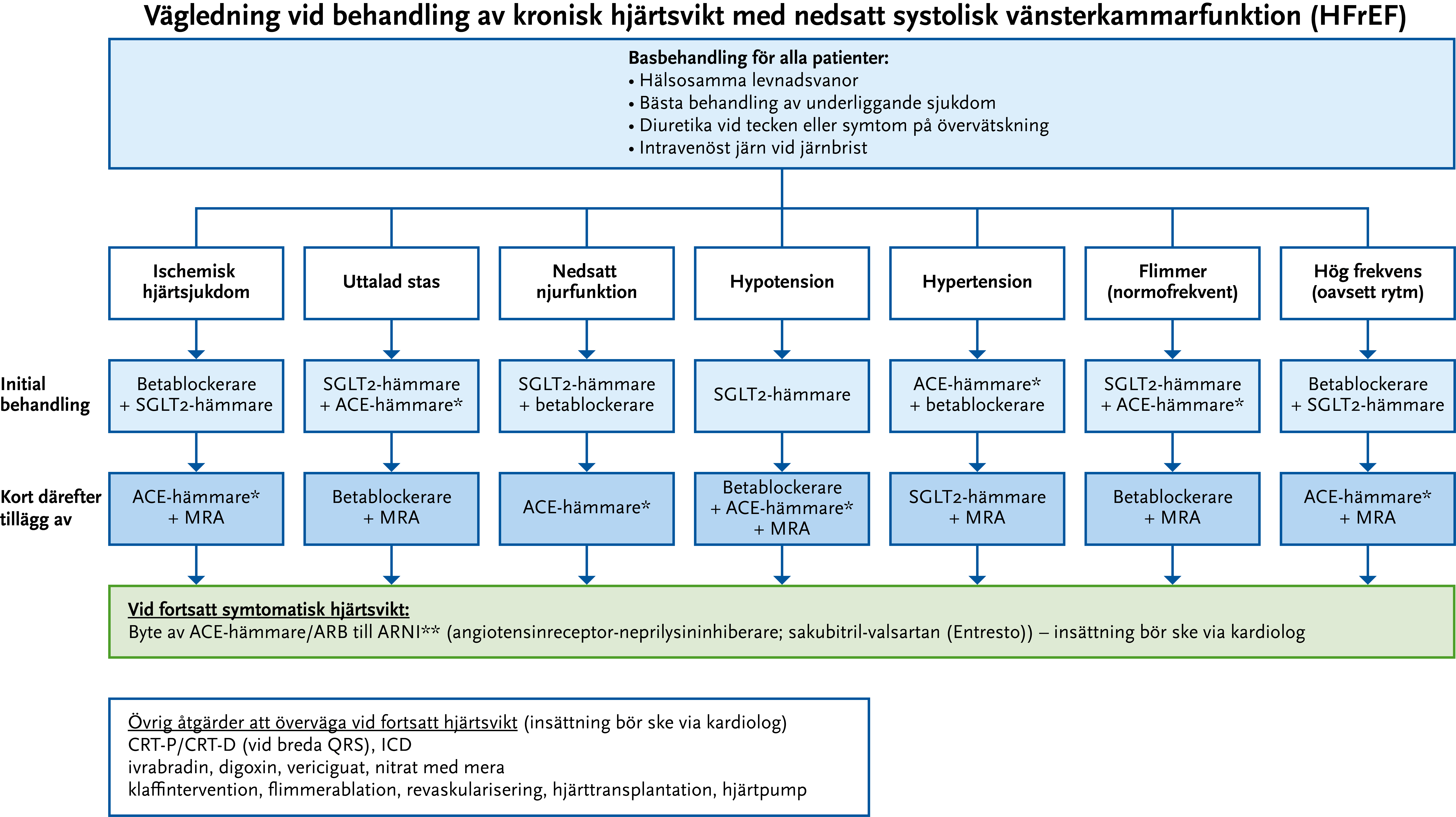
Farmakologisk behandling av patienter med nedsatt systolisk vänsterkammarfunktion (HFrEF och HFmrEF)
- Påbörja basbehandling så snabbt som möjligt med de fyra läkemedelsgrupper som minskar dödligheten.
- Sätt in läkemedel utifrån samsjuklighet enligt algoritm, se Figur 9.3 och Figur 9.4. Figurerna ger förslag till hur man kan resonera vid val av vilka läkemedel att börja med hos patient utan tidigare behandling med dessa preparat. Många patienter kan dock redan ha en eller flera läkemedel beroende på annan indikation (t.ex. hypertoni, njursvikt eller ischemisk hjärtsjukdom) – gör då tillägg med de läkemedelsklasser som saknas. Hos den enskilde patienten finns det ofta annan samsjuklighet att överväga, som KOL, diabetes och cancer, vilket kan innebära annan prioritering.
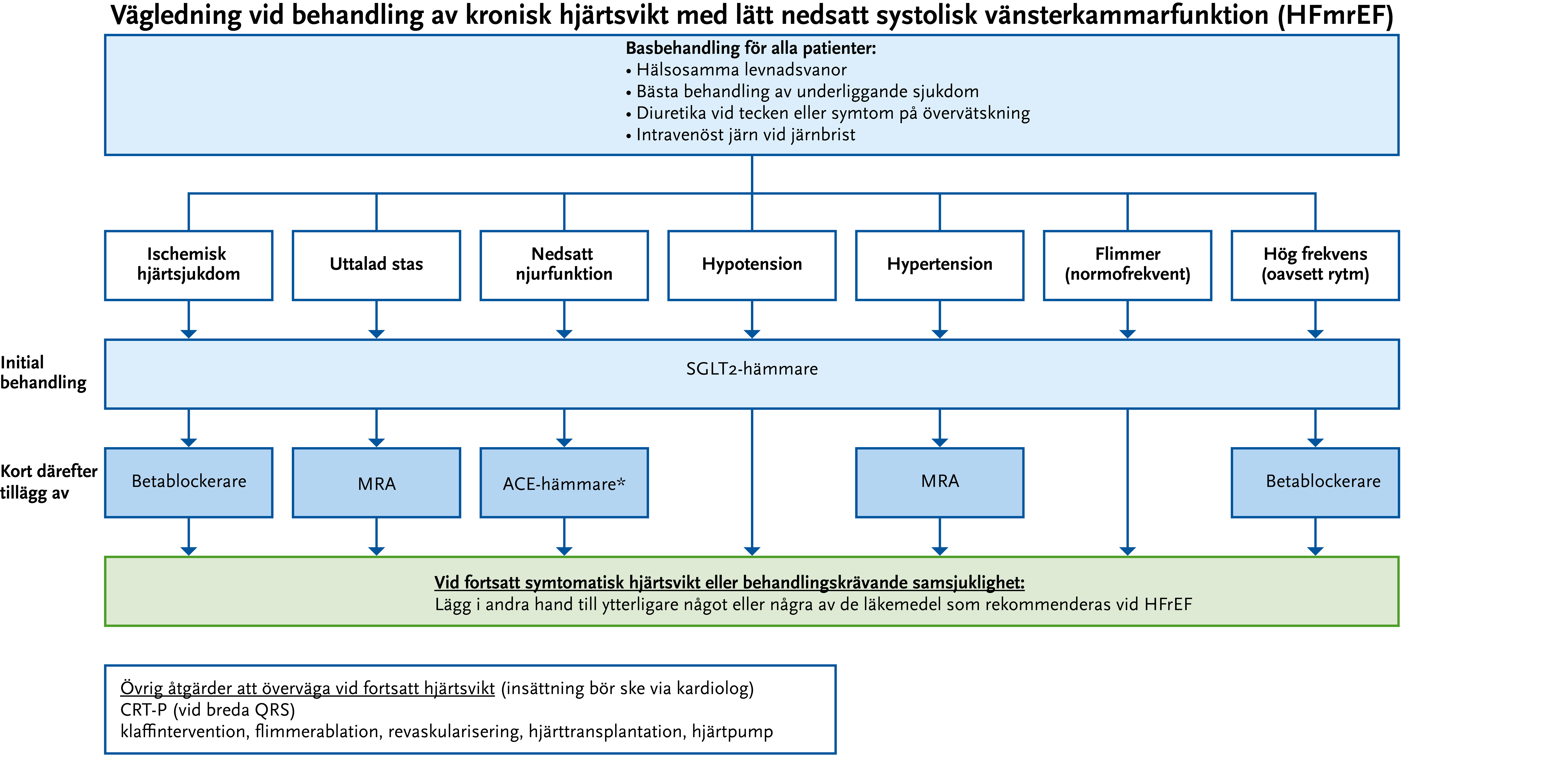
Behandling av patienter med bevarad ejektionsfraktion (HFpEF)
- Diuretika vid behov (även MRA).
- SGLT2-hämmare.
Läkemedel vid hjärtsvikt
Allt fler äldre patienter behandlas på grund av svår hjärtsvikt. En betydande andel av dessa har även njurfunktionsnedsättning. En person med liten muskelmassa kan ha betydande njurfunktionsnedsättning trots normalt kreatininvärde!
Vid beställning av labanalys GFRABS erhålls absolut GFR.
Verktyg för att beräkna absolut GFR utifrån relativt GFR samt patientens vikt och längd finns tillgängligt från Klinisk kemi på Region Hallands Vårdgivarwebb.
Behandling med NSAID innebär risk för vätskeretention och njurfunktionsförsämring vid hjärtsvikt och bör undvikas.
ACE-hämmare, angiotensinreceptorblockerare (ARB), angiotensinreceptor/neprilysininhiberare (ARNI) och SGLT-2-hämmare blockerar kroppens naturliga försvar mot salt- och vätskebrist. Det är därför viktigt att patienterna utifrån individuell bedömning informeras om att göra uppehåll i medicineringen vid sjukdomar som innebär vätskeförluster, exempelvis till följd av gastroenteriter eller andra infektionssjukdomar med feber. Det föreligger annars risk att patienten får uttalad hypotension. Viktigt att eftersträva att läkemedlet återinsätts när patienten mår bra igen.
ACE-hämmare
Viktigt att doseringen titreras till måldos eller högsta tolerabla dos för att få bäst effekt.
Enalapril: Startdos 2,5 mg x 1, upptitrering successivt under 3–4 veckor till 10 mg x 2. Måldos är 20 (–40) mg/dygn.
Ramipril: Startdos 1,25 mg som ökas enligt ovan takt upptill 5 mg x 2. Kan ges i endosregim 10 mg/dygn.
Biverkningar
Biverkningar kan vara hypotension, hosta, kreatininstegring och angioödem. Kreatininstegring upp till 30 % kan förväntas.
Kontroller
Elektrolyter och kreatinin efter 1–2 veckor och en vecka efter uppnådd måldos. Gärna också blodtryck liggande och stående. Effekten på njurarna är komplex, njursvikt har rapporterats. En lätt till måttlig ökning av kreatinin kan dock förväntas. Symtomgivande blodtrycksfall ses i sällsynta fall men blodtrycksfall, systoliskt ned till cirka 90 mmHg, kan accepteras om patienten mår bra och har god diures.
Angiotensinreceptorblockerare (ARB)
ARB är ett alternativ till ACE-hämmare när biverkningar av ACE-hämmare uppkommer (t.ex. rethosta).
Candesartan: Startdos 4 mg dagligen och upptitrering till måldos 32 mg dagligen med dubblerad dos i intervall om minst två veckor på samma sätt som ovan.
Valsartan: Startdos 40 mg dagligen och upptitrering till måldos 160 mg två gånger dagligen med dubblerad dos i intervall om minst två veckor på samma sätt som ovan.
Kontroller
På samma sätt som för ACE-hämmare.
Betareceptorblockerare
Med betablockerare erhålls ett förbättrat hjärtarbete och minskning av hjärtfrekvensen. Vid patient som är inkompenserad bör betablockad användas med försiktighet.
Metoprolol: Startdos 25 mg dagligen första veckan. Därefter dubbleras dosen varannan vecka upp till högsta tolerabla dos eller måldosen 200 mg x 1. Vid svårare hjärtsvikt inleds behandlingen med 12,5 mg dagligen under två veckor. Innan dosökning sker bör blodtryck och hjärtfrekvens kontrolleras.
Bisoprolol: Startdos 1,25 mg dagligen. Därefter dubbleras dosen varannan vecka upp till högsta tolerabla dos eller måldosen 10 mg dagligen.
Karvedilol: Startdos 3,125 mg x 2. Dosen ökas i tvåveckorsintervall (via 6,25 mg och 12,5 mg x 2) till måldos 25 mg x 2.
Biverkningar
Vanligaste biverkningarna är bradykardi och hypotension.
Vid biverkningar som misstänks vara orsakade av metoprolol kan man pröva att byta till bisoprolol (måldos 10 mg x 1). Bisoprolol blockerar beta-1-receptorer mer selektivt än metoprolol och påverkar därmed beta-2-receptorer i luftvägarna i mindre grad vilket kan vara att föredra vid astma bronkiale. KOL som inte är reversibel utgör inget hinder att behandla med betablockerare.
Kontroller
Viktigt att följa puls och blodtryck.
Mineralokortikortikoidantagonister (MRA)
Spironolakton: Startdos 25 mg dagligen med måldos 50 mg dagligen. I de flesta fall kan det vara av värde att börja med låg dos (12,5 mg) och därefter upptitrering.
Eplerenon: Startdos är 25 mg dagligen som ökas till 50 mg dagligen.
Biverkningar
Det finns en risk att patienten utvecklar njurfunktionsnedsättning med hyperkalemi och hypotension. Därför mycket viktigt att följa blodtryck, kalium och kreatinin. Vid försämring bör MRA sättas ut sedan dessa biverkningar är reversibla. Gynekomasti och potensproblem är möjliga biverkningar vid behandling med spironolakton vilket inte är lika uttalat vid behandling med eplerenon.
Kontroller
Kontroll av kalium och kreatinin 1–2 veckor efter nyinsättning eller dosökning, bör upprepas efter 6–8 veckor om tendens till kalium och kreatinin stegring vid första mätning.
SGLT-2 hämmare
Behandling med SGLT-2 hämmare i form av dapagliflozin (Forxiga) och empagliflozin (Jardiance 10 mg) bör användas vid hjärtsvikt.
Ge råd om behandlingsuppehåll vid risk för dehydrering. Det har förekommit enstaka fall av ketoacidos hos patienter som behandlats med SGLT-2-hämmare. Tillfälligt uppehåll med medicinen rekommenderas vid dehydrering, fasta och tre dagar inför planerad större kirurgi. I vissa studier med SGLT-2-hämmare har setts ett ökat antal tåamputationer, iaktta försiktighet vid nedsatt perifer cirkulation. Utsätt vid svårläkta fotsår. Ökad risk för initiala svampinfektioner i underlivet.
Sakubitril/valsartan
Sakubitril/valsartan (Entresto) är angiotensinreceptorblockerare (ARNI). Behandling med sakubitril/valsartan ska initieras av kardiolog och enbart på hjärtsviktsmottagning. Syftet med behandlingen är att öka natriuretiska peptider som har positiva effekter avseende myokardiet, RAAS-system, vasokonstriktion och diures. I de fall stabil patient med ARNI ska följas i primärvården bör remissen innehålla relevant information om hur uppföljning bör göras. Elektrolyter och kreatinin bör kontrolleras minst årligen.
Diuretika
Loopdiuretika är förstahandsval och ger en mer intensiv och kortvarig diures jämfört med tiazider. Målsättningen bör vara att patienten själv kan öka eller minska dosen av loopdiuretika med ledning av symtom och kroppsvikt.
Furosemid: Det är oftast tillräckligt med låga doser: 20–80 mg per dag, men betydligt högre doser kan krävas vid njurinsufficiens. Kan ges intravenöst eller peroralt.
Metolazon: Om furosemid har bristande effekt kan man ibland få en kraftig diures genom tillägg av metolazon (Metolazon Abcur), kombinationen fungerar även vid nedsatt njurfunktion. Noggrann övervakning krävs eftersom urinvolymer på 6–7 liter kan förekomma med risk för elektrolytförluster och hypovolemiska biverkningar. Hos enstaka patienter kan det dock vara ett gott alternativ. Som regel bör man börja behandlingen inneliggande. Doseras försiktigt, 2,5 mg (en halv tablett) är en lämplig startdos och det räcker ofta med att metolazon doseras 1–3 gånger i veckan.
Intravenöst järn
Järnbrist anses vara vanligt förekommande vid hjärtsvikt och påverkar prognosen. Behandling med intravenöst järn i form av järnkarboximaltos (Ferinject) eller järn(III)derisomaltos (Monofer), har visat sig ha positiv effekt vare sig patienten har anemi eller inte. Järnet utövar positiv effekt på hjärtmuskelfunktionen. Behandling är aktuell hos patient med symtomgivande hjärtsvikt med EF < 50 % och som har S-ferritin < 100 ng/ml eller 100–299 ng/ml med transferrinmättnad < 20 %). Dosering enligt FASS.
Ivabradin
Ivabradin (Procoralan), har hämmande effekt på sinusknutan och kan övervägas till patienter med symtomgivande hjärtsvikt, EF < 35 %, hjärtfrekvens i vila > 70 slag per minut trots optimerad behandling med ACE-hämmare, betablockerare och MRA. Initieras av kardiolog.
Digitalis
Indicerat framför allt vid hjärtsvikt i kombination med förmaksflimmer/förmaksfladder för reglering av kammarfrekvensen. En låg dos bör eftersträvas vid behandling av äldre och vid reducerad njurfunktion. Koncentrationsbestämning förordas.
Digoxin
Kontroller: S-Digoxin.
Pacemaker och ICD
Sviktpacemaker (CRT)
CRT syftar till synkronisering av vänsterkammarkontraktionen hos patienter med vänstergrenblock och svår hjärtsvikt trots optimal farmakologisk behandling. Indikation för CRT är:
- EF < 35 %.
- NYHA II–IV.
- Optimal farmakologisk behandling > 3 månader.
- Vänstergrenblock med QRS-duration > 130 ms.
Implanterbar defibrillator (ICD)
ICD skyddar mot plötslig död pga. maligna arytmier (kammartakykardi/kammarflimmer). Sådan behandling ges till patienter som har haft kammararytmi eller överlevt hjärtstopp, sekundärprevention. ICD kan också ges till patienter med hög risk för kammararytmier, till exempel patienter med svår hjärtsvikt, i förebyggande syfte, primärprevention.
Indikation för primärprofylaktisk ICD:
- EF < 35 %.
- NYHA II–III.
- Optimal farmakologisk behandling > 3 månader.
ICD-behandling leder inte till någon symtomlindring utan syftar endast till att förhindra plötslig hjärtdöd. ICD-behandling kan dock kombineras med sviktpacemaker, benämns då CRTd. Patienter som har svår hjärtsvikt men inte bedöms ha indikation för ICD, t.ex. patienter i funktionsgrupp IV, kan erbjudas CRT med enbart pacemakerfunktion vilket benämns CRTp.
För att hitta patienter som kan vara aktuella för CRTd/CRTp bör alltså UKG upprepas vid kvarvarande symtom (NYHA II–IV) efter tre månaders optimal farmakologisk behandling. Remiss till hjärtmottagning.
Relaterad information
Styrande och stödjande dokument (nationella och regionala) återfinns på sidan Hjärtsvikt på Vårdgivarwebben.
Regional processbeskrivning Hjärtsvikt.
Kapitlet utarbetat av Terapigrupp Hjärta-kärl.