Undernäring är vanligt vid sjukdom och leder till ökad sjuklighet, nedsatt funktion, fördröjd sårläkning och sänkt livskvalitet, förlängd vårdtid samt ökad risk för död. Tillståndet definieras som brist på energi, protein eller andra näringsämnen som har orsakat mätbara och ogynnsamma förändringar i kroppens sammansättning, funktion eller av en persons sjukdomsförlopp. Undernäring kan räknas som en vårdskada.
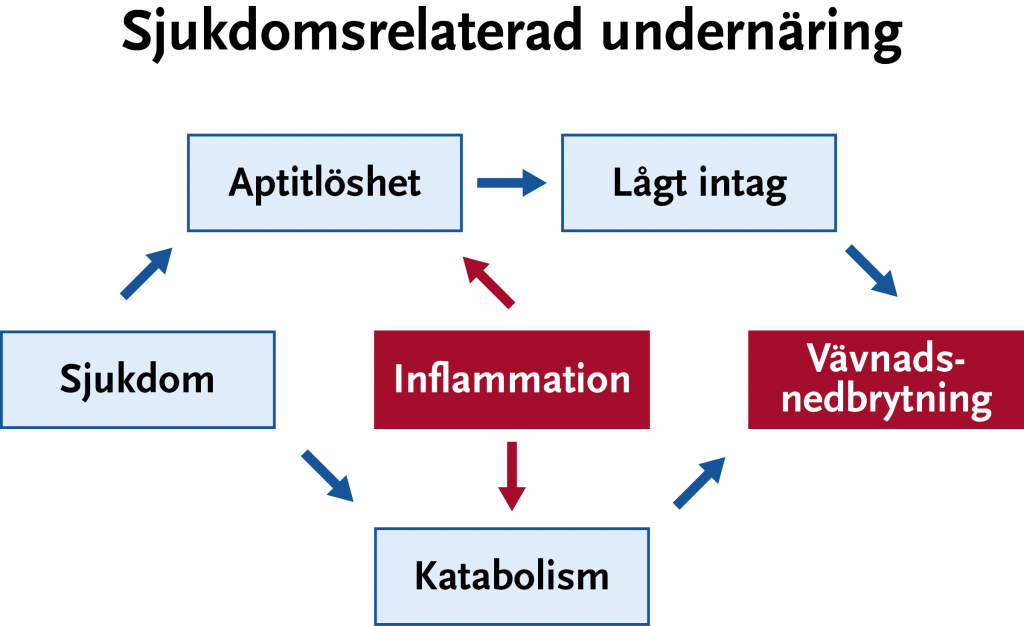
Sjukdomsrelaterad undernäring utvecklas genom två parallella processer (se Figur 24.2) som skiljer sig beroende av om patienten har ett inflammationspåslag eller inte. Vid svält utan inflammation minskar energi- och proteinomsättningen. Vid sjukdomsrelaterad undernäring och samtida inflammation ökar energiomsättningen och proteinnedbrytningen. Inflammationspåslaget ger även aptitlöshet i varierande grad.
Patienter i sent palliativt skede har ofta en behandlingsresistent undernäring och särskilda etiska överväganden ska göras. Medicinsk nutritionsbehandling kan istället skada patienten. God livskvalitet är huvudmålet. Se även rutin Etiska aspekter vid tillförsel av näring via PEG/sond eller parenteral nutrition (intern länk).
Nutritionsomhändertagandet
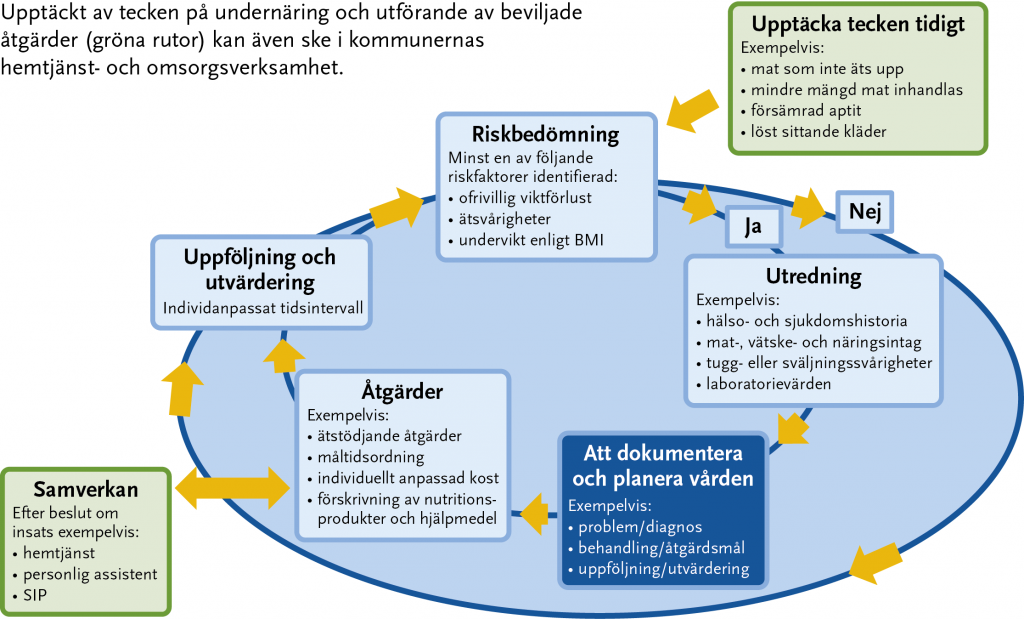
Bedömning, utredning, diagnostik och behandling av nutritionsrelaterade problem handläggs lämpligen på samma sätt som i övrig hälso- och sjukvård. För effektiv och säker nutritionsbehandling krävs ett strukturerat omhändertagande enligt den så kallade nutritionsvårdsprocessen som omfattar följande steg, se Figur 24.3.
Riskbedömning
I Region Halland används riskbedömningsinstrument Mini Nutritional Assessment Short Form (intern länk) för att bedöma risk för undernäring.
Riskbedömningar utförs av sjuksköterska eller undersköterska vid inläggning och förnyas då status förändras. Riskbedömning bör även ske inom specialistsjukvårdens öppenvård samt närsjukvården. Vid undernäring eller risk för undernäring kan närjukvården (både i egenregi och privat regi) remittera till dietist, se rutinen Dietist inom Vårdval Halland.
Nutritionsutredning
Efter att en patient har bedömts ha risk för undernäring görs utredning. Med stöd av utredningen kan undernäring diagnostiseras, se Tabell 24.3. Utredningen ger också kunskap om vilka åtgärder som behöver sättas in, hur ofta patienten behöver följas upp och vilken/vilka professioner som blir aktuella för att behandla och följa upp patienten. Exempel på faktorer att ta hänsyn till framkommer av Tabell 24.2.
Tabell 24.2
| Faktorer att ta hänsyn till vid en utredning av undernäring eller risk för undernäring | |
| Faktorer | Exempel |
| Kosthistorik |
|
Energi- och näringsbehov samt vätskebehov
|
Behov av energi, protein, övriga näringsämnen och vätska i förhållande till rekommendationer och behov.
|
| Fysiskt tillstånd |
|
Medicinska undersökningar och laboratorieprover
|
|
| Patientbakgrund |
|
| Källor: NICE (National Institute for Health and Care Excellence) och ESPEN Guidelines (European Society for Clinical Nutrition and Metabolism). | |
Diagnoskriterier för undernäring
Diagnos av undernäring kräver:
- Risk för undernäring efter riskbedömning
- Uppfyllande av minst ett fenotypisk och ett etiologiskt kriterium, se Diagnoskriterier för undernäring i Tabell 24.3.
Tabell 24.3
| Diagnoskriterier för undernäring | ||
| Vid bedömning av risk för undernäring använd Mini Nutritional Assessment Short Form | ||
| Utredning av diagnos | Fenotypiska utredningskriterier: | |
| Oavsiktlig viktförlust i % | > 5 % viktförlust senaste sex månaderna eller
> 10 % viktförlust längre än sex månader tillbaka. |
|
| BMI | < 20 om < 70 år
eller < 22 om ≥ 70 år.
Asiatisk etnicitet:
< 18,5 om < 70 år
eller < 20 om ≥ 70 år. |
|
Reduktion av muskelmassa
|
Reducerad muskelmassa uppmätt med validerad metod för mätning av kroppssammansättning,
jämfört med referensvärdet. |
|
| Utredning av diagnos | Etiologiska utredningskriterier: | |
Minskat kostintag eller minskat upptag av näringsämnen
|
≤ 50% av behovet > 1 vecka eller minskning överlag i > 2 veckor.
Kroniskt tillstånd i magtarmkanalen som påverkar absorption och upptag av mat.
|
|
| Inflammation1 | Akut sjukdom eller skada2.
Kronisk sjukdom3. |
|
| Fastställa diagnos | Kriterier för diagnos undernäring:
Kräver att minst 1 fenotypiskt och 1 etiologiskt kriterium uppfylls. |
|
| Svårighetsgrad | Bedöm svårighetsgrad av undernäring | |
Steg 1 Måttlig undernäring
(1 kriterium behöver uppfyllas)
|
5–10 % viktförlust senaste sex månaderna
eller 10–20 % viktförlust längre tillbaka än sex månader |
|
| eller BMI < 20 om < 70 år (BMI < 22 om ≥ 70 år) | ||
| eller mild till måttlig förlust av muskelmassa (mätt med validerad metod). | ||
Steg 2 Svår undernäring
(1 kriterium behöver uppfyllas)
|
> 10 % viktförlust senaste sex månaderna
eller > 20 % viktförlust längre tillbaka än sex månader |
|
| eller BMI < 18,5 om < 70 år (BMI < 20 om ≥ 70 år) | ||
| eller svår förlust av muskelmassa (mätt med validerad metod). | ||
1CRP, albumin och prealbumin kan användas som stödjande labvärde.
2Stora infektioner, brännskador, trauma, "sluten huvudskada" – allvarlig akut inflammation.
3Kroniska organsjukdomar t.ex. hjärtsvikt, KOL, reumatoid artrit, njursjukdom, leversjukdom, cancer – kronisk eller återkommande.
Källa: GLIM criteria for the diagnosis of malnutrition – A consensus report from the global clinical nutrition community (2019; GLIM = Global Leadership Initiative on Malnutrition). |
||
l 24.3
Bedömning av behov
Personer som riskerar att utveckla undernäring/är undernärda har generellt ett energibehov på 25–35 kcal/kg/dag. Energibehovet minskar med stigande ålder men sjukdomar och trauman är extra energikrävande, liksom inflammatoriska tillstånd. Observera risk för refeeding syndrome, se delkapitel Refeeding Syndrome (RFS).
För personer med risk för undernäring/undernäring är proteinbehovet högre. Vid stress och skador ökar förluster av protein och behovet kan därför vara högre vid sjukdom.
Energibehov
- Sängliggande 25 kcal/kg/dygn.
- Uppegående 30 kcal/kg/dygn.
- Förhöjt behov 35–40 kcal/kg/dygn.
Proteinbehov
- 1,2–1,5 g/kg/dygn.
Vid övervikt (BMI > 25) kan den kroppsvikt som motsvarar BMI = 25 användas, med tillägg av 25 % av den överskjutande vikten.
Vid vätskeretention beräknas behovet alltid på patientens uppskattade torrvikt.
Vätskebehov
- Normalt vätskebehov: 30 ml/kg/dygn.
- Korrigera vid behov för förluster. Exempelvis via stomier, kräkningar och diarréer (Kirurgklinikens vårdriktlinje Ileostomi höga flöden (intern länk)). Följ vätskebalans!
- Vätskerestriktion kan förekomma vid exempelvis hjärtsvikt eller njurinsufficiens.
- Vätsketillförsel till patienter med övervikt (BMI > 25) beräknas genom att omräkna kroppsvikten enligt följande: den kroppsvikt patienten har vid motsvarande BMI 25.
Nutritionsbehandling
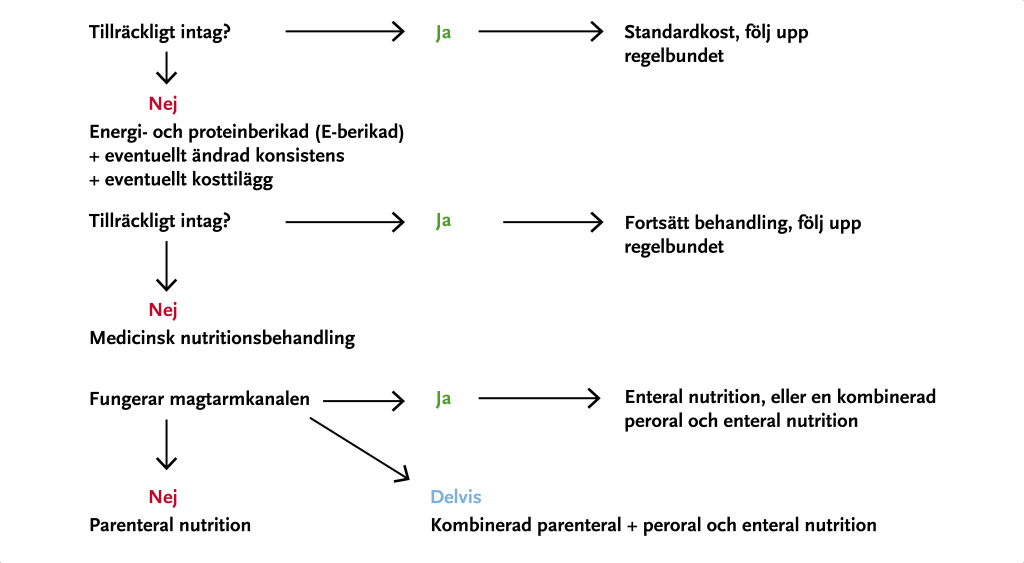
En vårdplan bör upprättas hos undernärda patienter och patienter som är i risk för att utveckla undernäring. Denna vårdplan ska innehålla uppgifter om nutritionsdiagnos, ordinerad nutritionsbehandling, mål för nutritionsbehandling samt plan för uppföljning och utvärdering. Patientens värderingar, rätt till självbestämmande och behov av delaktighet ska respekteras i all nutritionsbehandling. Grundläggande principer för nutritionsbehandling, se Figur 24.4.

Val av nutritionsbehandling
Grunden för nutritionsbehandling är att patientens energi- och näringsbehov ska tillgodoses (se Figur 24.5). För hjälp med val av nutritionsbehandling tillfråga dietist.
Mat- och vätskeregistrering
För patienter som har bedömts som undernärda/riskerar att utveckla undernäring registreras all mat och dryck för att utreda om det finns brist på energi och vätska eller obalans mellan intag och behov. Även proteinintag kan vara av intresse att registrera. Registreringen används sedan som underlag vid val av åtgärd. Även kosttillägg, enteral och parenteral nutrition inkluderas i registreringen. Om energiintaget < 75 % av energibehovet under tre dygn, trots vidtagna åtgärder, ska ställningstagande tas till dietistkontakt.
Uppföljning
Ordinerad nutritionsbehandling ska följas upp genom:
- Viktkontroll tre gånger/vecka på inneliggande undernärda patienter samt patienter med risk för att utveckla undernäring. Läkare/dietist kan ordinera daglig vikt vid behov.
- Bedömning av peroralt intag (mat- och vätskeregistrering).
- Individuell planering för patienter i öppenvård.
Vid byte av vårdnivå ska påbörjad behandling överrapporteras med information om nutritionstillstånd, behov, aktuell nutritionsordination och mål med behandlingen.
Oral nutritionsbehandling
Oral nutritionsbehandling ska alltid eftersträvas om så är möjligt. Maten utgör grunden för all nutritionsbehandling och bör vara anpassad efter individens behov. Det är viktigt att måltiderna sprids över dygnets vakna timmar. Mat bör erbjudas vid minst sex tillfällen under dygnet, fördelat på tre huvudmåltider och tre mellanmål. Nattfastan bör inte överstiga 10–11 timmar för att möjliggöra att patienten ska kunna täcka sitt energi- och näringsbehov.
Observera att patienter med nedsatt aptit kan ha svårt att täcka sitt energibehov om måltiderna kommer för tätt. För personer som ofta vaknar på natten bör tillgång till något att äta också finnas nattetid.
Maten bör serveras och presenteras på ett aptitligt sätt. Sittställning och behov av äthjälpmedel kan behöva justeras. Ätstödjande åtgärder ordineras av sjuksköterska.
Val av sjukhuskost
För val av sjukhuskost, se Tabell 24.4.
Tabell 24.4
| Val av sjukhuskost | |
| Grundkost | Avsedd för |
| Standardkost | Patienter med god aptit. |
| E-berikad kost (Energi- och proteinberikad) | Patienter med nedsatt aptit, alternativt vid undernäring/risk för undernäring. |
Specialkost
Ordineras vid specifika sjukdomstillstånd och finns i följande varianter: mag-tarmkost, glutenfri, fett-, laktos- och proteinreducerad samt dialyskost. Oavsett val av kost måste hänsyn tas till eventuellt behov av konsistensanpassning; lättuggad, timbal, gelé, tjock- eller tunnflytande.
Vid dysfagi bör logoped involveras för utredning av sväljförmåga och för att fastställa om patienten kan äta och i så fall med vilken konsistens. Dietist bör vara involverad vid ordination av konsistensanpassad kost för ställningstagande till kostens utformning samt för information till patient, personal och närstående om till exempel tillagningsmetoder och om hur och av vilka livsmedel maten ska sättas samman för att förhindra risk för energi- och näringsbrist.
Egenvård
Som egenvård för patienter i öppenvård kan energiberikning av kosten göras individuellt med tex extra fett i maten och energitäta mellanmål. Se patientinformation Råd vid nedsatt aptit och ofrivillig viktnedgång.
Kosttillägg
Som kosttillägg räknas näringsdrycker, näringspuddingar, berikningspulver och energimoduler (så som fettemulsioner).
Indikation
Om maten inte bedöms täcka behovet föreligger indikation för kosttillägg, ordinerat utifrån individuellt behov med tydlig angivelse av typ, mängd och tid för dosering. Kosttillägg kan schematiskt indelas enligt följande:
- Kompletta (mjölkiga näringsdrycker): kan utgöra den enda källan till intag av energi och näringsämnen.
- Kompletta, sjukdomsspecifika: särskild sammansättning för att passa behoven vid specifika tillstånd.
- Icke-kompletta (klara näringsdrycker): kan aldrig användas som enda näringskälla eftersom de inte innehåller fett eller rätt mängder av vitaminer och mineraler. De är avsedda att ordineras som ett energi- och näringsrikt alternativ till annan dryck.
Förskrivning av kosttillägg (exempelvis näringsdryck) görs av dietist eller vårdpersonal med förskrivningsrätt i Sesam LMN via Resursenheten för nutrition (via Hjälpmedelscentrum).
Energimoduler
Energimoduler är vanligen fettemulsioner som är ytterligare en källa till energi. De räknas inte som näringsdryck.
Enteral och parenteral nutrition
Indikation
Medicinsk nutritionsbehandling, det vill säga enteral nutrition (EN) och parenteral nutrition (PN), kan upprätthålla en adekvat näringstillförsel när en patient delvis eller inte alls kan äta eller tillgodogöra sig vanlig mat under en kortare eller en längre tid. Hälso- och sjukvården måste utforma, övervaka och kontrollera nutritionsbehandlingen noggrant för att undvika komplikationer. Riskerna med behandlingen måste alltid vägas mot den förväntade nyttan.
Målet med nutritionsbehandling är att tillgodose patientens energi- och näringsbehov. Det innebär att man i de flesta fall försöker tillföra det som är möjligt i form av anpassad kost, eventuellt kompletterad med kosttillägg. När detta inte räcker ger man resterande mängd enteralt och/eller parenteralt.
Obs! När magtarmkanalen fungerar är enteral nutrition förstahandsalternativ i de flesta fall. All energitillförsel, oralt eller enteralt, oavsett mängd kan motverka barriärskada och translokation av tarmbakterier.
Om funktionen i magtarmkanalen är otillräcklig ger man istället den resterande mängden av näring, elektrolyter och vatten parenteralt. De flesta patienter har bäst nytta av oral näringstillförsel i kombination med enteral eller parenteral tillförsel. Behandlingen måste kontinuerligt anpassas till magtarmkanalens funktion.
Elektiv kirurgi
Preoperativ nutritionsbehandling
- Ge kolhydratrika drycker innan elektiv kirurgi. Det ökar det subjektiva välbefinnandet, minskar törst och hunger samt minskar postoperativ insulinresistens. Om detta inte är möjligt – ge parenteral glukosinfusion 1–2 g/kg/dygn.
Välnärda patienter
- Överväg preoperativ nutritionsbehandling 10–14 dagar till välnärda patienter som inte beräknas kunna täcka mer än 50 % av energibehovet peroralt.
Undernärda patienter/risk för undernäring
- Ge preoperativ nutritionsbehandling till undernärda patienter/risk för undernäring (ofrivillig viktnedgång > 10–15 % senaste sex månaderna) 7–14 dagar före ingreppet.
Postoperativ nutritionsbehandling bör övervägas i följande ordning:
- Anpassad kost.
- Kosttillägg.
- Enteral nutrition.
- Parenteral nutrition.
Flera typer av nutritionsbehandling kan komma i fråga samtidigt, principen är att tarmen alltid ska användas om det är möjligt.
- Tidigt peroralt intag och mobilisering minskar katabolismen postoperativt. Om inte vanlig mat och dryck är tillräcklig, ordinera kosttillägg med högt proteininnehåll.
- Fortsätt ge nutritionsbehandling (kosttillägg, enteral och/eller parenteral nutrition) postoperativt vid förlängd fasta/svält eller där patienten inte kan förväntas försörja sig adekvat peroralt (< 50 % av rekommenderat intag) inom sju dagar.
Kapitlet utarbetat av Terapigrupp Vätsketerapi och nutritionsbehandling.