Definition
Hypertoni definieras som blodtryck ≥ 140/90 mmHg vid upprepade mätningar på vårdmottagning. Diagnosen kan även ställas med hjälp av ambulatorisk blodtrycksmätning (24 h blodtrycksmätning) eller hemblodtrycksmätning. För definition av olika grader av hypertoni och gränsvärden vid olika typer av blodtrycksmätning, se även Tabell 9.1.
Tabell 9.1
| Blodtrycksnivåer för definition av hypertoni | |||
| Kategori | Systoliskt (mmHg) | Diastoliskt (mmHg) | |
| Mild (grad 1) hypertoni | 140–159 | och/eller | 90–99 |
| Måttlig (grad 2) hypertoni | 160–179 | och/eller | 100–109 |
| Svår (grad 3) hypertoni | ≥ 180 | och/eller | ≥ 110 |
| Isolerad systolisk hypertoni | ≥ 140 | och | < 90 |
| Hypertoni vid 24 h blodtrycksmätning | |||
| dag
natt dygn |
≥ 135
≥ 120 ≥ 130 |
och/eller
och/eller och/eller |
≥ 85
≥ 70 ≥ 80 |
| Hypertoni vid hemblodtrycksmätning | ≥ 135 | och/eller | ≥ 85 |
Sekundär hypertoni
Cirka 10–20 % av hypertonifallen utgörs av sekundär hypertoni, där det bakomliggande tillståndet ofta kan åtgärdas varvid blodtrycket normaliseras helt eller delvis. Exempel på bakomliggande orsaker kan vara:
- Primär aldosteronism – den vanligaste orsaken till sekundär hypertoni.
- Annan endokrin sjukdom – hypo- eller hypertyreos, feokromocytom, hyperparatyreoidism, Cushings syndrom, akromegali.
- Läkemedel – p-piller, antidepressiva, NSAID, steroider, erytropoetin, ciklosporin eller läkemedel mot obesitas.
- Annan substans – alkohol, droger, högt intag av lakrits och/eller salt.
- Njursjukdom – njurartärstenos (aterosklerotisk eller fibromuskulär dysplasi), renal parenkymatös hypertoni.
- Obstruktiv sömnapné.
- Coarctatio aortae.
- Graviditet.
Sekundär hypertoni bör misstänkas vid exempelvis terapisvikt, svår hypertoni hos framförallt yngre personer samt vid försämrad blodtryckskontroll hos tidigare välkontrollerad patient. Observera dock att en vanlig orsak till resistent hypertoni/terapisvikt är bristande compliance.
Blodtrycksmätning
Vid kontroll av blodtryck utfört av vårdpersonal på vårdinrättning behöver blodtrycket som regel kontrolleras vid tre olika tillfällen innan diagnosen hypertoni kan ställas. Mycket höga uppmätta blodtryck (> 180/110 mmHg) bör bedömas av läkare direkt. Vid höga blodtryck (systoliskt > 160–170 mmHg uppmätt ett flertal gånger) kan behandling med två antihypertensiva läkemedel samtidigt redan initialt övervägas.
Ambulatorisk blodtrycksmätning under 24 timmar ger ytterligare information och vägledning för diagnos och behandling. Metoden kan användas frikostigt, såväl för att konstatera eller avfärda diagnos, som för att bedöma grad av hypertoni och för att följa upp insatt behandling.
Hemblodtrycksmätning är ett annat alternativ för diagnos och uppföljning. Vid hemblodtrycksmätning: säkerställ att apparaturen fungerar, att patienten behärskar att använda den korrekt samt informera patienten att inte på egen hand justera sin medicinering utifrån de värden som uppmäts.
Instruktioner till patienten:
- Undvik tobak eller koffein före mätningen.
- Använd överarmsmanschett, genomför mätning i sittande ställning med armen på armstöd.
- Vila 5 minuter och gör sedan två mätningar med 1–2 minuters mellanrum.
- Upprepa mätningarna morgon och kväll i 3–7 dagar.
- Beräkna medelvärde för mätningarna, exkludera första dygnet.
Ortostatiskt blodtryckstest innebär en standardiserad blodtrycksmätning följt av mätning i stående ställning efter 1 respektive 3 minuter. En ytterligare mätning efter 5–7 minuter kan vara av värde. Se Tillvägagångssätt i Vårdhandboken, avsnitt Ortostatisk prov.
Utredning
Utredningen vid konstaterad eller misstänkt hypertoni syftar till att bedöma patientens samlade kardiovaskulära risk samt att upptäcka sådant som eventuell sekundär hypertoni eller hypertoniorsakad organskada. Se delkapitel Bedömning kardiovaskulär risk.
Som minimiutredning rekommenderas, förutom anamnes och status:
- EKG för att bedöma organpåverkan, särskilt vänsterkammarhypertrofi eller tecken på ischemisk hjärtsjukdom.
- Blodprover:
-
- Na, K, krea.
- Kolesterol, LDL, HDL, TG (triglycerider fastande).
- Albumin/krea-kvot, stickprov (ALKRES).
- TSH.
- P-glukos.
- B-PEth.
-
Överväg ytterligare prover utifrån samsjuklighet, riskfaktorer för hjärt-kärlsjukdom och/eller misstanke om sekundär hypertoni.
Frikostig undersökning med pulspalpation och EKG för att upptäcka förmaksflimmer rekommenderas för patienter med hypertoni, eftersom symtomen kan vara diffusa.
Mål och målvärden
Målet med blodtrycksbehandling är att minska kardiovaskulär dödlighet och sjuklighet sekundärt till hypertonin. Detta görs genom att uppnå och vidmakthålla ett målblodtryck, om möjligt < 140/90 mmHg i de flesta fall, se Tabell 9.2. Vid mycket höga blodtryck ska behandling startas omedelbart för att sänka blodtrycket. För värdering av kardiovaskulär risk, se delkapitel Bedömning kardiovaskulär risk.
Tabell 9.2
| Målvärden för blodtrycksbehandling | ||
|
Systoliskt blodtryck (mmHg) |
Diastoliskt blodtryck
(mmHg) |
|
| Hypertoni utan andra riskfaktorer < 80 år | < 140 | < 90 |
| Hypertoni utan andra riskfaktorer > 80 år (individuell bedömning) | < 160 | < 90 |
| Hypertonipatienter < 70 år med samtidig kranskärlssjukdom* | 120–129 | < 80 |
| Hypertonipatienter ≥ 70 år med samtidig kranskärlssjukdom* | 130–139 | < 80 |
| Hypertoni vid diabetes utan komplikationer | < 140 | < 85 |
Hypertoni vid diabetesnefropati
eller annan njursjukdom med samtidig proteinuri |
< 130 | < 80 |
Värdena avser mottagningsblodtryck.
*Målvärden gäller även för patienter med samtidig diabetes. |
||
Behandlingsstrategi
Val av behandlingsstrategi vid konstaterad hypertoni beror på faktorer som blodtrycksnivå/grad av hypertoni, patientens samlade kardiovaskulära risk och patientens ålder. Se delkapitel Bedömning kardiovaskulär risk.
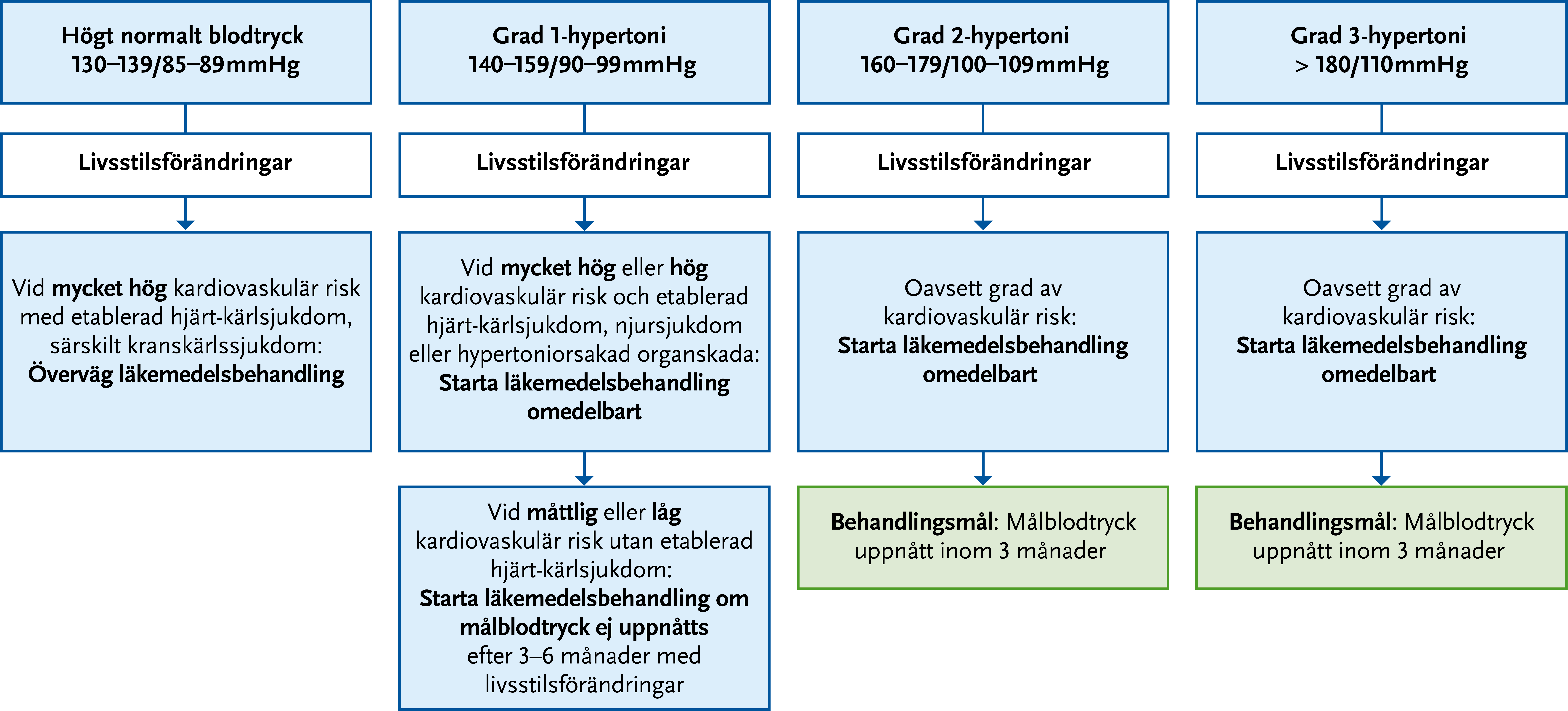
Hypertonibehandling hos äldre
- Behandlingsindikation hos äldre > 80 år med hypertoni utan övriga riskfaktorer är ett blodtryck ≥ 160/90 mmHg.
- Ortostatisk blodtrycksmätning rekommenderas hos äldre, diabetiker och patienter med andra orsaker till ortostatism.
- Vid ortostatism bör behandlingen baseras på stående blodtryck.
- Vid ortostatism rekommenderas i första hand dosjustering.
- Beakta att tiaziddiuretika har sämre effekt vid eGFR < 30 ml/min.
Livsstilsförändringar/icke-farmakologisk behandling
Livsstilsförändringar är den primär åtgärden för att sänka blodtrycket och minska den kardiovaskulära risken, oavsett om behandling med läkemedel inleds samtidigt eller ej. Rökstopp och stresshantering rekommenderas vid behov.
Utifrån behov rekommenderas även interventioner enligt Tabell 9.3.
Tabell 9.3
| Livsstilsförändringar | |
| Intervention | Förväntad blodtryckssänkning |
Viktminskning
(mål BMI ≤ 25) |
5–10 mmHg per 10 kg viktminskning |
Ökat intag av frukt och grönt
(mål ≥ 5 portioner/dag) |
8–14 mmHg |
Saltrestriktion
(mål < 6 g NaCl dagligen) |
2–8 mmHg |
Ökad fysisk aktivitet
(rask promenad ≥ 30 min dagligen) |
4–9 mmHg |
| Minskat intag av alkohol | 2–4 mmHg |
För ytterligare information om livsstilsförändringar, se kapitel Prevention och behandling vid ohälsosamma levnadsvanor.
Läkemedelsbehandling
Läkemedelsval vid hypertonibehandling påverkas av samsjuklighet, riskfaktorer, biverkningar och patientens önskemål. Som regel inleds behandlingen med två olika läkemedel, men vid blodtryck < 150 mmHg, låg kardiovaskulär risk eller ålder > 80 år kan initial monterapi övervägas. Se delkapitel Bedömning kardiovaskulär risk.
Vid diabetes och/eller njursvikt rekommenderas ACE-hämmare eller angiotensinreceptorblockerare (ARB) i första hand. Vid KOL kan kalciumantagonist vara att föredra på grund av viss bronkdilaterande effekt.
Överväg betablockare i alla situationer om särskild indikation för sådan behandling finns, exempelvis ischemisk hjärtsjukdom, hjärtsvikt, förmaksflimmer, migrän.
ACE-hämmare, ARB, kalciumantagonist och tiaziddiuretika ger var för sig en likartad sänkning av blodtrycket på cirka 10/5 mmHg.
Tabell 9.4
| Behandlingstrappa vid hypertoni | ||
| Behandlingssteg | Läkemedelsval | Kommentar |
| Steg 1 | Inled med två läkemedel (gärna kombinationstablett):
ACE-hämmare eller ARB och kalciumantagonist eller tiazid* |
Överväg monoterapi vid:
Blodtryck < 150 mmHg och låg kardiovaskulär risk
eller
skör patient/patient > 80 år |
| Steg 2 | ACE-hämmare eller ARB
och kalciumantagonist
och
tiazid* |
|
Steg 3
(Resistent hypertoni) |
Behandling enligt behandlingssteg 2 och lägg utifrån samsjuklighet till något av följande:
|
I selekterade fall:
Överväg remiss till specialiserad mottagning för kompletterande utredning/behandling |
* Vid GFR < 30 ml/min, ersätt tiazid med loopdiuretika.
Tabellen är modifierad efter ESCH/ESH Guidelines 2018. |
||
Behandlingssteg 1
Som första behandlingssteg rekommenderas användning av två av läkemedlen (i vissa fall initialt monoterapi, se Tabell 9.4).
- ACE-hämmare eller ARB. Bör inte kombineras!
och
- kalciumantagonist eller tiazid.
Om blodtrycksmål inte uppnåtts inom tre månader (utvärdera följsamhet) gå vidare till behandlingssteg 2.
Kontrollera Na, K och kreatinin 2–4 veckor efter nyinsättning av ACE-hämmare och ARB.
Behandlingssteg 2
Vid otillräcklig effekt av behandling med två av läkemedlen i behandlingssteg 1, lägg även till det tredje alternativet.
Om blodtrycksmål inte uppnåtts efter tre månader (utvärdera följsamhet), gå vidare till behandlingssteg 3.
Behandlingssteg 3
Otillräcklig effekt vid trippelbehandling i fulldos bedöms som resistent hypertoni. Överväg kontakt med specialiserad vård för kompletterande utredning/behandling i selekterade fall.
Lägg utifrån samsjuklighet till något av följande läkemedel:
- Aldosteronantagonist (särskilt vid njursvikt eller hjärtsvikt).
- Betarblockerare – särskilt vid hjärtsvikt, kranskärlssjukdom eller förmaksflimmer.
- Loopdiuretika – särskilt vid vätskeretention eller njursvikt.
- Alfareceptorblockerare.
Läkemedelsval
ACE-hämmare:
- enalapirl
- enalapril + hydroklortiazid
- ramipril
ARB:
- losartan
- losartan + hydroklortiazid
- kandesartan
- kandesartan + hydroklortiazid
Observera att det är viktigt att tillfälligt göra uppehåll i behandling med ACE-hämmare och ARB i samband med dehydrering. Risk för uttalad hypotoni och/eller njursvikt. Risken är ännu större vid nedsatt njurfunktion.
Tiaziddiuretika:
- hydroklortiazid
- bendroflumetiazid (Salures)
Tiazider ger ökad känslighet vid solexponering på grund av fotosensibilisering. Informera patienten om vikten av att begränsa solexponering.
Vid eGFR < 30 ml/min har tiazider sämre effekt.
Kalciumantagonist:
- amlodipin
Betablockerare:
- metoprolol
Utsättning av betablockerare ska ske genom uttrappning (gäller även kalciumantagonister vid samtidig kranskärlssjukdom). Se FAS UT 3 för detaljerad beskrivning.
Aldosteronantagonist:
- spironolakton, dosering 25–50 mg x 1
Alfareceptorblockerare:
- doxazosin
Kapitlet utarbetat av Terapigrupp Hjärta-kärl.